La haute prévalence des maladies cardiovasculaires en Occident, le vieillissement de la population et la tendance vers des opérations de plus en plus lourdes chez des malades de plus en plus atteints, font que l'évaluation et la préparation préopératoires sont devenus des aspects majeurs de la pratique anesthésique générale. Environ 10-15% des malades à risque cardiovasculaire souffrent d'une complication cardiaque dans les 30 premiers jours après une intervention de chirurgie générale et 1.5% en meurt [17]. Le but de l'évaluation préopératoire en chirurgie non-cardiaque est donc triple:
- Identifier les patients à risque;
- Mettre en balance le risque opératoire et le gain attendu de l’intervention chirurgicale;
- Préparer le patient de manière à diminuer la mortalité et les complications cardiaques (cardioprotection).
Pour avoir tout sons sens, la consultation préopératoire doit avoir lieu le plus tôt possible avant l'intervention, afin de pouvoir organiser les investigations et les traitements éventuels [2]. En effet, la question qui se pose le plus fréquemment est celle des examens complémentaires: faut-il procéder à des investigations cardiologiques particulières ? Si celles-ci confirment la présence d'une cardiopathie, l'anesthésiste se retrouve avec deux questions supplémentaires: faut-il envisager un traitement invasif ou une préparation médicale ? L'intervention chirurgicale prévue doit-elle être repoussée ou est-elle impérative ? Le but de cette section est de tenter de répondre à ces interrogations.
L’estimation du risque repose sur une évaluation de l’importance de la maladie cardiovasculaire, de sa stabilité ou de son instabilité, de sa durée, de la réserve fonctionnelle du malade, et de la gravité de l’intervention prévue. La plupart des études cliniques sur lesquelles sont fondées les recommandations actuelles [6,12] concerne des patients vasculaires chez lesquels le risque ischémique est élevé, mais qui ne représentent que 10% de la patientèle chirurgicale et sont le plus souvent des hommes. En effet, les complications cardiaques périopératoires restent assez rares, puisqu'elles surviennent en moyenne dans moins de 5% des cas : l’incidence est de 1.4% dans la population générale, toutes interventions confondues ; elle s'élève à 2.5% au-dessus de 40 ans, et jusqu’à 10% chez les patients souffrant de cardiopathie stable [1,13]. L'incidence d'infarctus postopératoire est de < 1% dans la population générale, mais sa mortalité reste élevée (15-25%) [8]. D’autre part, les interventions sont grevée d'un taux de complications cardiaques variable selon leur nature: 0.05% en chirurgie ambulatoire, 0.5% en chirurgie viscérale, 2.7% en orthopédie et jusqu'à 8.5% en chirurgie vasculaire [1]. Le lien entre cardiopathie et vasculopathie artérielle est très étroit chez la femme, mais moins évident chez l’homme, car de nombreux facteurs confondants interviennent dans cette relation. Pour référence, la mortalité liée à l'anesthésie est de 0.5:100'000 [9,15].
Les études épidémiologiques doivent être interprétées dans le cadre des données propres à chaque population humaine, parce que la prévalence d’une affection et son impact sur le devenir des malades varient considérablement d’une contrée à une autre [14]. Dans le cas des anévrismes de l’aorte abdominale, par exemple, l’incidence d’angor clinique est de 20% en France et de 49% en Suède, et celui d’infarctus respectivement de 16% et 50%. Au Japon, la prévalence de la maladie coronarienne n'est qu'un dixième de celle de l'Europe et des USA, mais l'incidence des complications cardiaques postopératoires dans cette population n'est pas différente d'un continent à l'autre [16]. Il faut donc rester réservé sur les possibilités de transposer les résultats d’une population à une autre. D’autre part, le risque cardiovasculaire des malades est en moyenne plus élevé dans les pays industrialisés que dans les pays à bas revenu, et plus élevé dans les agglomérations urbaines que dans les campagnes. Par contre, la mortalité cardiovasculaire est presque 3 fois plus basse dans les pays à haut revenu que dans les pays à bas revenu [18]. La génomique commence à mesurer l'impact de la variabilité génétique sur l'effet des pathogènes et des traitements, et à individualiser les réponses spécifiques de certains malades. Dans le futur, on pourra probablement identifier génétiquement les répondeurs et les non-répondeurs à une thérapeutique spécifique.
L’évaluation préopératoire est basée sur quatre éléments cliniques :
- Les facteurs de risque liés à l’anamnèse du patient;
- Le retentissement de la pathologie sur les organes-cibles;
- La capacité fonctionnelle du patient;
- Les risques propres à l’intervention chirurgicale.
A partir de ces données, on juge de la nécessité de procéder ou non à des investigations cardiologiques (épreuves d'effort, écho de stress, IRM, CT, coronarographie). Pour limiter celles-ci aux patients chez qui elles ont le plus de chance d'être positives et de conduire à une modification de la prise en charge thérapeutique, il est actuellement suggéré de doser d'abord les biomarqueurs (troponines-HS I/T et BNP/NT-proBNP) chez les patients à risque avant des interventions majeures [4,6,12]. Ce dosage est une étape rapide et peu onéreuse qui offre l'avantage d'un pouvoir discriminatif élevé (voir Indices de risque, Biomarqueurs) [5,7,10,11,19]. Cette attitude débouche alors sur une décision:
- Opération sans préparation;
- Opération sous cardioprotection pharmacologique;
- Traitement cardiologique préalable (revascularisation coronarienne, traitement de l’insuffisance cardiaque, pace-maker, etc) ; cette option impose un délai pour la chirurgie non-cardiaque de 2 semaines à 12 mois selon les situations.
Cette démarche est illustrée dans la Figure 3.8 qui montre le cheminement dans le cas de patients souffrant de coronaropathie [3].
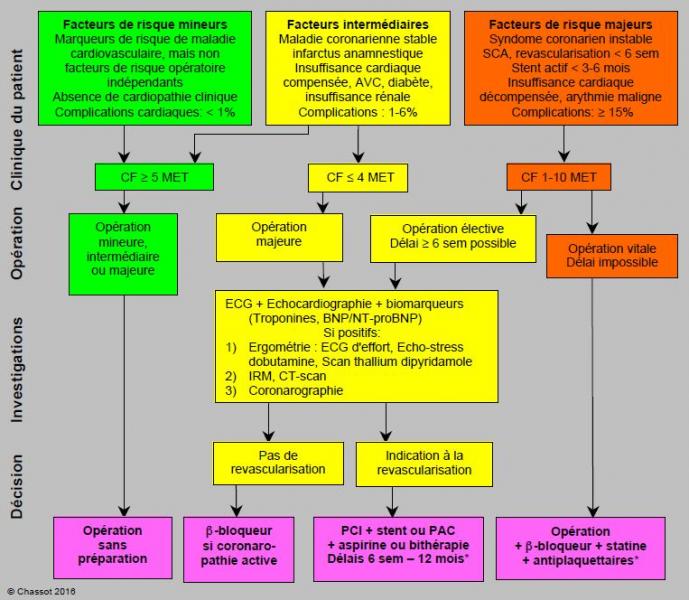
Figure 3.8 : Algorithme d'évaluation du patient ischémique ou à risque coronarien pour la chirurgie non-cardiaque (modifié d'après référence 3). Les patients à risque mineur et intermédiaire avec une bonne capacité à l'effort peuvent subir une intervention sans investigation ni préparation particulière. Des investigations cardiologiques sont indiquées chez les patients à risque intermédiaire avec une mauvaise performance à l'effort lors d'opération majeure, et chez les patients à risque majeur (cardiopathie instable), pour autant que les délais le permettent. L'ECG, l'échocardiographie et les biomarqueurs sont une étape intermédiaire qui permet de sélectionner les malades chez qui les investigations cardiologiques sont le plus utiles. La revascularisation coronarienne impose des délais importants (variables selon le mode de revascularisation) avant de procéder à la chirurgie. Complications cardiaques: ischémie myocardique, infarctus, défaillance ventriculaire, arythmie grave, décès cardiovasculaire. Dans le syndrome coronarien instable, le risque de thrombose coronarienne à l'arrêt des antiplaquettaires (aspirine + clopidogrel/prasugrel/ticagrelor) est en général plus grave que celui d'hémorragie chirurgicale sur continuation de ces derniers. MET: équivalent métabolique. PCI: Percutaneous Coronary Intervention. PAC: pontage aorto-coronarien. SCA: syndrome coronarien aigu. *: voir Tableaux 3.9A et 3.9B, et Antiplaquettaires.
Face à l’envol des coûts de la médecine, il est important de restreindre les investigations préopératoires aux situations dans lesquelles elles modifient la prise en charge. Un examen doit répondre à une question. S'il n'y a pas de sanction thérapeutique, c'est un examen inutile [2]. Il faut toutefois se souvenir que ce sont les complications qui coûtent le plus cher. Les éviter par des mesures préventives représente au contraire une économie, dans la mesure où cette prise en charge améliore l'état du malade avant l'intervention chirurgicale.
| Evaluation préopératoire |
|
L’évaluation du risque cardiovasculaire a trois buts essentiels :
- Identifier les patients à risque
- Mettre en balance le risque opératoire et le gain attendu de l’intervention chirurgicale
- Préparer le patient de manière à diminuer la mortalité et les complications cardiaques
Les investigations préopératoires renchérissent le coût de la médecine et retardent l’opération. Elles doivent répondre à des questions précises, et n’ont de sens que si elles modifient significativement la prise en charge du patient.
|
© CHASSOT PG, DELABAYS A, SPAHN D, Mars 2010, dernière mise à jour, Septembre 2019
Références
- BADNER NH. KNILL TL, BROWN JE, et al. Myocardial infarction after noncardiac surgery. Anesthesiology 1998; 88:572-8
- BOEHM O, BAUMGARTEN G, HOEFT A. Preoperative patient assessment: identifying patients at high risk. Best Pract Res Clin Anaesthesiol 2016; 30:131-43
- CHASSOT PG, DELABAYS A, SPAHN DR. Preoperative evaluation of patients with, or at risk of, coronary artery disease undergoing non-cardiac surgery. Brit J Anaesth 2002; 89:747-59
- DE HERT S, STAENDER S, FRITSCH G, et al. Pre-operative evaluation of adults undergoing elective noncardiac surgery. Eur J Anaesthesiol 2018; 35:407-65
- DEVEREAUX PJ, SESSLER DI. Cardiac complications in patients undergoing major noncardiac surgery. N Engl J Med 2015; 373:2258-69
- FLEISHER LA, FLEISCHMANN KE, AUERBACH AD, et al. 2014 ACC/AHA Guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation 2014; 130:e278-e333
- GALYFOS G, TSIOUFIS C, THEODOROU D, et al. Predictive role of stress echocardiography before carotid endarterectomy in patients with coronary artery disease. Echocardiography 2015; 32:1087-93
- GHAFERI AA, BIRKMEYER JD, DIMICK JB. Variation in hospital mortality associated with inpatient surgery. N Engl J Med 2009; 361:1368-75
- GOTTSCHALK A, VAN AKEN H, ZENS M, STANDL T. Is anesthesia dangerous ? Dtsch Arztbl Int 2011; 108:469-74
- JAMES S, JHANJI S, SMITH A, et al. Comparison of the prognostic accuracy of scoring systems, cardiopulmonary exercise testing, and plasma biomarkers: a single-centre observational pilot study. Br J Anaesth 2014; 112:491-7
- KAISER HA, ZURRON N, BEILSTEIN CM, et al. Evaluation préopératoire du risque cardiaque avant des interventions chirurgicales non cardiaques. Forum Méd Suisse 2018; 18:725-32
- KRISTENSEN SD, KNUUTI J, SARASTE A, et al. 2014 ESC/ESA Guidelines on non-cardiac surgery: cardiovascular assessment and management. Eur Heart J 2014; 35:2383-431
- LEE TH, MARCANTONIO ER, MANGIONE CM, ET AL. Derivation and prospective validation of a simple index for prediction of cardiac risk of major noncardiac surgery. Circulation 1999; 100:1043-9
- O'ROURKE DJ, QUINTON HB, PIPER W, et al. for the Northern New England Cardiovascular Disease Study Group. Ann Thorac Surg 2004; 78:466-70
- SCHIFF JH, WELKER A, FOHR B, et al. Major incidents and complications in otherwise healthy patients undergoing elective procedures: results based on 1.37 million anaesthetic procedures. Br J Anaesth 2014; 113:109-21
- SEKI M, KASHIMOTO S, NAGATA O, et al. Are the incidences of cardiac events during noncardiac surgery Japan the same as in the United States and Europe ? Anesth Analg 2005, 100: 1236-1240
- SEMEL ME, LIPSITZ SR, FUNK LM, et al. Rates and patterns of death after surgery in the United States, 1996 and 2006. Surgery 2012; 151:171-82
- YUSUF S, RANGARAJAN S, TEO K, et al. Cardiovascular risk and events in 17 low-, middle-, and high-income countries. N Engl J Med 2014; 371:818-27
- ZARINSEFAT A, HENKE P. Update in preoperative risk assessment in vascular surgery patients. J Vasc Surg 2015; 62:499-509
