Les déterminants de la technique d'anesthésie sont liés au maintien du meilleur compromis entre, d’une part, une tension de paroi aortique minimale et une réduction de l’IA, et, d’autre part, une pression de perfusion et une volémie maintenues pour la perfusion des organes. Il faut donc [3]:
- Maintenir une précharge normale (remplissage adéquat);
- Abaisser la postcharge (nitroprussiate, phentolamine, clevidipine, isoflurane);
- Abaisser la force d'éjection systolique (β-bloqueur, anesthésie profonde);
- Eviter la tachycardie, car elle augmente le nombre de stress de paroi par minute;
- Eviter la bradycardie à cause du risque de distension du VG par une trop longue diastole en cas d’IA.
Les valeurs hémodynamiques recherchées sont une PAsyst ≤ 120 mmHg, une PAM de 60-70 mmHg, une fréquence de 50-60 batt/min (70 batt/min si IA sévère), et un index cardiaque de 2-2.3 L/min/m2. Le taux de catécholamines intramyocardiques est anormalement bas chez les patients en dilatation ventriculaire chronique sur IA, phénomène qui implique une administration exogène continue [2]. La pression diastolique aortique basse et la pression télédiastolique ventriculaire gauche élevée réduisent dangereusement la pression de perfusion coronarienne. La titration des vasodilatateurs nécessaires à la diminution de la fraction régurgitée à travers la valve aortique, doit être adaptée à cette contingence; la surveillance du segment ST doit être continue (Tableau 18.4).
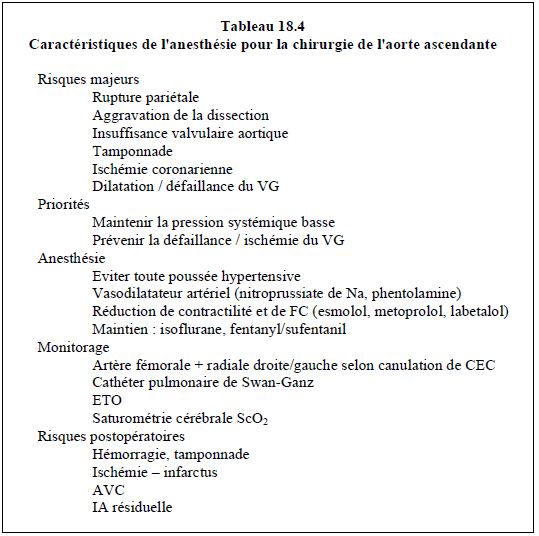
Les médicaments anti-hypertenseurs et β-bloquants sont administrés à la prémédication, qui comprend une forte anxiolyse. Les perfusions en cours pour le maintien de l'hémodynamique (nitroprussiate, esmolol, labetalol, fenoldopam, etc) sont continuées pendant l'induction et jusqu'à la CEC, éventuellement en adaptant le régime vu la sympathicolyse de l'anesthésie générale. Compte tenu du fait que l'intervention a souvent lieu en urgence, la technique de choix est basée sur une induction rapide modifiée.
- Induction par etomidate (0.2-0.3 mg/kg) pour les cas aigu ou instables ; propofol possible pour les cas stables;
- Analgésie par fentanyl (50 - 75 mcg/kg) ou sufentanil (15 - 25 mcg/kg);
- Curarisation par pancuronium (0.1 mg/kg) en cas d’IA majeure, sinon vécuronium, cisatracurium ou rocuronium; suxaméthonium (1.5 mg/kg) pour l'intubation si le degré d'urgence l'exige;
- Maintien du sommeil avec isoflurane (Fi 1-2%); pour le contrôle de la pression artérielle, la Fi de l’isoflurane peut être augmentée momentanément jusqu’à 5%;
- Midazolam en appoint (bolus 1 mg); 5-15 mg lors du réchauffement de CEC.
Si l'anastomose distale est trop proche du tronc brachio-céphalique, l'opérateur doit clamper ce dernier ou réaliser la suture distale à clamp ouvert sur la crosse; dans ces conditions, un arrêt circulatoire complet (ACC) en hypothermie profonde devient nécessaire, et les mesures appropriées sont mises en route (voir Protection cérébrale). Lorsqu'il est prévisible que l'anastomose distale empiète sur la crosse, on utilise l'artère sous-clavière droite pour la canulation artérielle de CEC et continuer de perfuser le cerveau à bas débit (6-10 mL/kg/min, 50-80 mmHg) pendant l'interruption du flux dans la crosse (voir Figure 18.27) [1]. Dans ce cas, le monitorage de la pression artérielle doit se faire par l'artère radiale gauche et la voie sous-clavière droite doit rester libre (cathéter central et introducteur dans la jugulaire droite).
| Anesthésie pour la chirurgie de l’aorte ascendante |
|
Pathologie : anévrysme, dissection (A, ou B rétrograde), insuffisance aortique (IA).
Risques majeurs : aggravation de la dissection, rupture pariétale, tamponnade, ischémie coronarienne aiguë, dilatation/décompensation du VG.
Facteurs aggravants : HTA, pulsatilité, hyperdynamisme du VG, tachycardie.
Traitement : chirurgie d’emblée.
Prise en charge :
- Vasodilatateur artériel (phentolamine, nitroprussiate, clevidipine, diltiazem)
- β-bloquant (esmolol, métoprolol); si contre-indication : diltiazem, verapamil
- α et β-bloquant (labetalol, carvedilol)
- Si IA sévère : ne pas ralentir < 70 batt/min
Anesthésie : maintenir la précharge normale, la contractilité basse et la postcharge basse ; fréquence basse si IA mineure.
- Plein – mou – ouvert - lent
- Induction : etomidate (propofol possible si stable)
- Curare : pancuronium si IA sévère
- Maintien : isoflurane, fentanyl/sufentanil
Monitorage :
- Cathéter artériel fémoral + radial droit/gauche selon canulation de CEC
- Cathéter pulmonaire de Swan-Ganz, PiCCO
- ETO
- Saturométrie cérébrale (ScO2)
|
© CHASSOT PG, TOZZI P, BETTEX D, Octobre 2010, Dernière mise à jour, Décembre 2019
Références
- GREGORY SH, YALAMURI SM, BISHAWI M, SWAMINATHAN M. The perioperative management of ascending aortic dissection. Anesth Analg 2018; 127:1302-13
- MAURER W, ABLASSER A, TSCHADA R, et al. Myocardial catecholamines metabolism in patients with chronic aortic regurgitation. Circulation 1982; 66:139
- SKEEHAN TM, COOPER JR. Anesthetic management for thoracic aneurysms and dissections. In: HENSLEY FA, MARTIN DE, GRAVLEE GP. A practical approach to cardiac anesthesia. 3rd ed. Philadelphia: Lippincott, Williams & Wilkins, 2003, 617-47
