Les antiplaquettaires sont essentiels pour maintenir la perméabilité vasculaire après un syndrome coronarien aigu (SCA), un infarctus myocardique, une angioplastie (PCI : Percutaneous Coronary Intervention), une pose de stents ou un pontage aorto-coronarien (PAC) [46,78]. L’inhibition plaquettaire doit être d’autant plus intense que l’on est plus proche de l’événement aigu. Ce sujet a fait couler beaucoup d'encre depuis une vingtaine d'années, et les recommandations ont évolué avec les progrès technologiques, particulièrement avec l'expérience des nouveaux stents à élution (DES, drug-eluting stents) qui sont beaucoup moins thrombogènes que leurs prédécesseurs. Les règles formulées sur la base des résultats concernant les stents actifs de première génération ne s'appliquent plus à ceux de 2ème et 3ème génération [55,90]. Le texte qui suit aborde la double question des modalités et des durées du traitement antiplaquettaire avec les différentes techniques de revascularisation coronarienne et dans les différentes situations cliniques, en mentionnant les différences apportées par les nouvelles technologies. Il concerne le domaine non-chirurgical et demande deux remarques. D'abord, il faut se garder de trop vite extrapoler à la situation périopératoire, très thrombogène, les données récemment acquises dans des séries cardiologiques très contrôlées. D'autre part, la prise en charge clinique concerne des malades en situation de "vraie vie" et non des populations hautement sélectionnées comme celles des études randomisées.
Angioplastie et stents passifs
Après PCI et pose de stent, la durée du délai pour une opération est liée à celle de la réendothélialisation du stent. Dans un stent métallique simple, ou stent passif (bare metal stent, BMS), l’armature est en contact direct avec le sang pendant plusieurs semaines. Il faut attendre 4 semaines pour qu’elle soit recouverte par une couche cellulaire, qui n’est faite que des cellules musculaires lisses ; ce délai représente également la durée minimum pour la cicatrisation des lésions après un infarctus [66]. Ce n’est pas avant 3 mois que les parties métalliques sont complètement enfouies dans le tissu cicatriciel et la surface recouverte d’une néo-intima (Figure 29.19A) [40].
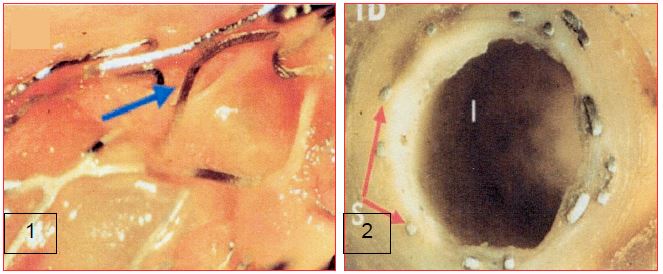
Figure 29.19A : Sections de stents passifs (BMS) prises lors d'autopsies. 1 : Au 11 ème jour, le stent passif n'est recouvert que d'une fine membrane; une armature métallique est apparente, libre dans le courant sanguin (flèche bleue). 2 : Après 3 mois, le stent passif est complètement protégé par le néo-endothélium, les armatures (S) étant profondément enfouies sous une couche cellulaire [40].
Tant que le stent n’est pas entièrement recouvert, le risque de thrombose par adhésion des thrombocytes nécessite une thérapie antiplaquettaire : aspirine à vie et inhibiteur P2Y12 pendant 4 semaines au minimum, mais jusqu’à 12 mois en cas de syndrome coronarien aigu. Le taux de thrombose est ainsi de 2.6% pendant le premier mois et de 1.2% à 6 ans [7]. Cependant, le néo-endothélium tend à proliférer, ce qui provoque un taux de resténose de 12-20% à 9-12 mois, dont le 10% s'accompagne d'un infarctus [56]. Les BMS représentent < 20% des stents implantés (coronaire de diamètre > 3 mm). Par rapport aux stents actifs de 1ère génération, ils sont réservés aux patients chez qui la bithérapie présente de très hauts risques hémorragiques, à ceux qui doivent subir une intervention chirurgicale majeure dans un délai de 4-6 semaines, et à ceux qui ne peuvent pas suivre un traitement médical régulier ou n'en ont pas les moyens financiers [15,55]. Les BMS sont de moins en moins utilisés, car les stents actifs de 3ème génération (type Biolimus A9) permettent la même durée de bithérapie en cas de nécessité [90].
Les stents actifs
Pour remédier à la haute incidence de resténose dans les stents passifs, on a développé des stents à élution, dits stents actifs (DES, drug-eluting stent), qui libèrent progressivement des produits antiprolifératifs ; les substances utilisées dans la première génération de stent actif étaient le sirolimus (rapamycine) et le paclitaxel. Le taux de resténose est ainsi descendu à 3% à 1 an et à 6% à 3 ans, sans modification de la mortalité [79]. Toutefois, ce progrès s’est accompagné d’un ralentissement considérable de la réendothélialisation. En effet, seule 13% de la surface des stents actifs de 1ère génération est endothélialisée à 3 mois (Figure 29.19B) [52].
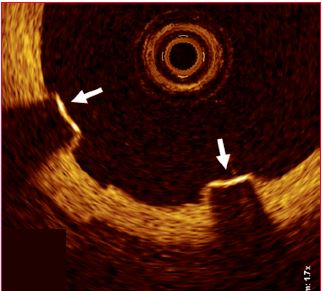
Figure 29.19B : Sections de stents prises lors d'autopsies. Image OCT (Optical convergence tomography) d’un stent actif de 1ère génération à 3 mois, dont l’armature (flèches) est dénuée de tout revêtement endothélial [52].
Sur une période d’observation allant jusqu’à 40 mois, des examens autopsiques de malades porteurs de stents actifs de 1ère génération ont montré que l’endothélialistion ne dépasse pas 56% de la surface à 1 an, alors que les stents passifs sont entièrement recouverts entre 3 et 6 mois (Figure 29.20) [49].
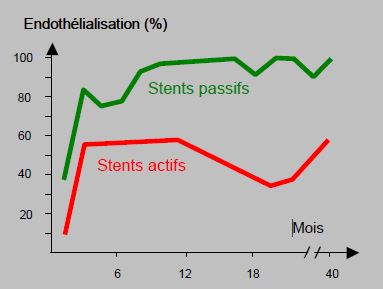
Figure 29.20 : Endothélialisation des stents actifs de 1ère génération et des stents passifs sur une durée de 40 mois (étude d’autopsies) [49]. Alors que les stents passifs sont entièrement endothélialisés à < 6 mois, les stents actifs ne sont jamais recouverts à plus de 56% par une néo-intima.
Contrairement à la néointima épaisse qui se forme dans les stents passifs, la surface des stents actifs est couverte d’une couche endothéliale fine et fragile accompagnée d’une réaction inflammatoire, très voisine de celle d’une plaque instable. Cette situation augmente le risque de thrombose et requiert conventionnellement une double thérapie antiplaquettaire pendant au moins 12 mois [19]; un traitement prolongé au-delà d’un an diminue encore la mortalité à long terme dans plusieurs séries (HR 0.7-0.8) [3,26,28], mais non dans toutes [76] (voir ci-dessous: Durée du traitement antiplaquettaire).
Le risque de thrombose de stent (TS) est de 2-3% pendant le 1er mois, de 2% jusqu’à 6 mois et de 1.2% entre 6 mois et 1 an ; au-delà d’un an, le risque de thrombose tardive est de 0.4-0.6% par an lorsque les patients ne sont plus sous bi-thérapie continue. A 3 ans, elle est de 2.2% pour les DES 1ère génération et de < 1.0% pour les DES 2ème génération [6,9,14,19,74,79,81,87]. Bien qu’elle soit un événement rare, la thrombose de stent est extrêmement dangereuse, car elle correspond à l’occlusion abrupte et totale d’un vaisseau dont le flux était normal et la collatéralisation faible. Elle est grevée d’un taux d’infarctus allant de 10% jusqu’à 60% et d’une mortalité de 9-45% (moyenne 25%). La resténose, au contraire, est un événement bénin dont la mortalité est < 1% et le taux d'infarcissement < 10% [56].
Ces données concernent les stents actifs de première génération. Avec les DES de 2ème et 3ème générations, des progrès techniques (armature en chrome-cobalt ou en magnésium, matrice biocompatible comme la phosphorylcholine) et de nouvelles substances anti-prolifératives (zotarolimus, everolimus, biolimus) modifient les résultats, car l’endothélialisation y est plus rapide et le taux de thrombose 2 à 3 fois plus faible : 0.6% au lieu de 1.2% à 1 an [73,74,77]. L’activation et l’agrégation locale des plaquettes est nettement moindre [74]. La bithérapie peut être raccourcie à 3-6 mois dans les cas de coronaropathie stable [10,65,86,90]. Toutefois, les stents biorésorbables (Absorb™) sont un cas particulier, car ils affichent un taux accru de thrombose pendant la première année, conduisant à une plus forte incidence de syndrome coronarien aigu et de mort subite; il est donc recommandé de continuer la bithérapie pendant 12 mois, quel que soit le status au moment de leur mise en place [10,88,90].
La thrombose de stent est un accident d’origine multifactorielle, dont la mortalité s'élève jusqu'à 40% et le taux de récidive jusqu'à 20% [39]. Ses principaux prédicteurs peuvent être classés par ordre d’importance décroissante [4,18,34,39,44,74,79].
- Le choix des agents et la durée du traitement antiplaquettaire (voir Arrêt des antiplaquettaires). Le délai entre la revascularisation et l’interruption de la bithérapie est probablement l’élément le plus important, notamment lorsqu’il est inférieur à 6 mois.
- La chirurgie non-cardiaque. L’acte chirurgical s’accompagne d’un syndrome inflammatoire systémique et d’un état hypercoagulable, particulièrement importants lors d’intervention majeure. D’autre part, le risque est d’autant plus élevé que le délai entre la pose de stent et l’opération est plus bref ou que l’intervention est réalisée en urgence ; cependant, il reste faible pour les interventions mineures.
- Le status cardiaque: présence de syndrome coronarien aigu (SCA) au moment de la revascularisation, persistance d’un syndrome coronarien instable.
- Le degré de recouvrement endothélial. Entre 1 et 3 ans après la PCI, les zones non recouvertes représentent 2.6% de la surface du stent avec les DES de 2ème génération, mais 19% avec les DES de 1ère génération [70]. Parfois, les supports métalliques protrudent dans la lumière.
- La progression de la maladie coronarienne. Seule la moitié des complications au-delà d’une année après revascularisation coronarienne survient dans le vaisseau incriminé; l'autre moitié apparaît dans un autre vaisseau sous forme d’une progression de la maladie athéromateuse [84].
- L’anatomie coronarienne. Les stents très proximaux et ceux situés dans les vaisseaux dominants ou dans le seul vaisseau perméable sont considérés comme à haut risque. Les stents sous-dimensionnés dans de petits vaisseaux ont une haute incidence de thrombose.
- Les problèmes techniques : malapposition, dissection, expansion incomplète, emboîtement de stents, etc. Ils sont une cause prédominante de thrombose dans les 30 premiers jours après l’implantation.
- Les indications hors recommandations (off-label indications): une partie importante des DES sont placés dans des situations qui ne correspondent pas aux indications formelles pour lesquels ils ont été conçus : stents multiples, emboîtés, situés à des bifurcations, de longueur totale > 60 mm, situations très proximales ou très distales. Avec les DES de 1ère génération, l'utilisation off-label va jusqu'à doubler le risque de thrombose (HR 2.3), ce qui n'est plus le cas avec les nouveaux DES [57,94].
- Les comorbidités : diabète, insuffisance rénale, dysfonction ventriculaire, maladie cancéreuse (hypercoagulabilité, syndrome paranéoplasique), tabagisme, âge avancé.
- Une inhibition plaquettaire inadéquate. Vu l’incidence de faibles répondeurs à l’aspirine et au clopidogrel, environ 20% des patients revascularisés ne bénéficient pas d’un traitement optimal. Cet aspect est négligeable avec le ticagrelor et le prasugrel.
Le traitement de la thrombose de stent est une angioplastie immédiate avec stenting ou, à défaut, une thrombolyse d'urgence. La bithérapie antiplaquettaire est prolongée, éventuellement modifiée pour des agents plus puissants.
Durée du traitement antiplaquettaire
Après une PCI avec pose de stents, une double thérapie antiplaquettaire (aspirine + ticagrelor ou prasugrel ou clopidogrel) est prescrite de routine pour les durées suivantes (Tableau 29.5) [31,32,53,55,65,67,75,83,89,90,95].
- 2 semaines après angioplastie avec ballon simple.
- 24 semaines après angioplastie avec ballon à élution.
- 4 semaines après stents passifs (BMS), mais 12 mois en cas de syndrome coronarien aigu (SCA);
- 12 mois après l’implantation de stents actifs (DES) de 1ère génération.
- 6 mois après implantation de DES de 2-3ème génération si coronaropathie stable; possibilité de raccourcir à 1-3 mois en cas de risque hémorragique élevé.
- 12 mois après implantation de DES de 2-3ème génération si SCA; possibilité de raccourcir à 6 mois en cas de risque hémorragique élevé.
- 12 mois après implantation de DES biorésorbables.
- 12 mois en cas de SCA, avec ou sans implantation de stent et quel que soit le type de DES.
- > 12 mois dans les stents à haut risque ou les situations complexes, si le risque ischémique est élevé et si le risque hémorragique est faible (Tableau 29.6).
- Les anti-GP IIb/IIIa sont cantonnés au sauvetage pendant 48 h dans les stents à très haut risque;
- L'aspirine (50-100 mg/j) est maintenue à vie sans interruption.
- Le ticagrelor est le médicament de première intention dans le SCA, l'infarctus et la PCI.
- Si le risque hémorragique est élevé (anamnèse d'hémorragie digestive ou cérébrale, coagulopathie, anémie, anticoagulation simultanée, etc), il est souhaitable de restreindre la bithérapie à sa durée minimale et de prescrire plutôt du clopidogrel.


Ces durées correspondent à celles qui sont admises pour la réendothélialisation de l’armature métallique des stents. Tant que ce n’est pas le cas, les stents se comportent comme des plaques instables. Sous antiplaquettaires, un stent est l’équivalent d’une coronaropathie stable ; lorsqu’on les arrête avant son endothélialisation complète, il se comporte comme une plaque instable. Toutefois, ces durées comportent un certain arbitraire. La période d'une année, notamment, a été adoptée à la suite de l'étude PCI-CURE qui comparait la bithérapie (aspirine + clopidogrel) étendue à 12 mois par rapport à un placebo et qui trouvait un gain marginal à la prolongation du clopidogrel [64]. La question de la durée de la bithérapie est en pleine évolution, car les nouveaux DES et les nouveaux antiplaquettaires changent la donne et permettent une thérapeutique plus différenciée [32,65,67,68,75]. Les recommandations actuelles sont basées sur de nombreuses études randomisées qui leur assurent un bon degré d'évidence [52,90,95].
- Bithérapie de 6 mois après DES pour coronaropathie stable: classe I, degré d'évidence A;
- Bithérapie de 3 mois après DES pour coronaropathie stable et risque hémorragique élevé: classe IIa, degré d'évidence B;
- Bithérapie de 1 mois seulement après DES pour coronaropathie stable et risque hémorragique élevé: classe IIb, degré d'évidence C;
- Bithérapie de 12 mois après DES pour SCA: classe I, degré d'évidence A;
- Bithérapie de 6 mois après DES pour SCA et risque hémorragique élevé: classe IIa, degré d'évidence B;
- Bithérapie de 12 mois après DES biorésobable: classe IIa, degré d'évidence C;
- Aspirine à vie sans interruption: classe I, degré d'évidence A.
Ces données sont propres aux situations que l'on rencontre en cardiologie. Elles ne sont pas transposables telles quelles en médecine périopératoire, où le risque hémorragique et le risque thrombotique sont tous deux plus élevés. En particulier, la référence aux durées les plus courtes de la bithérapie en cas de coronaropathie stable pour justifier son interruption brusque afin d'accélérer la programmation d'une opération non-cardiaque serait une erreur de jugement.
| Stents coronariens et antiplaquettaires |
|
Les stents réclament une bithérapie antiplaquettaire (aspirine + ticagrelor/prasugrel/clopidogrel) tant qu'ils ne sont pas réendothélialisés, puis de l'aspirine à vie
BMS (stent métallique nu): bithérapie 4 semaines, risque de sténose (20% à 1 an)
DES (stent à élution, stent actif): avec la 1ère génération, endothélialisation lente (> 6 mois) et risque de thrombose à court et long terme; bithérapie 12 mois
DES de nouvelles générations (sauf DES biorésorbables): endothélialisation rapide, thrombogénicité faible; bithérapie 6 mois si coronaropathie stable (1-3 mois en cas de risque hémorragique excessif)
SCA au moment de l'implantation: bithérapie 12 mois, quel que soit le type de stent (6 mois en cas de risque hémorragique excessif)
DES biorésobable: bithérapie 12 mois
|
Etudes sur la bithérapie de longue durée
Parmi les nombreux essais cliniques récents, plusieurs ont comparé les résultats d'une bithérapie courte (3-6 mois) et d'une bithérapie longue (≥ 12 mois).
- L’étude PRODIGY, qui compare la prescription de clopidogrel pour 6 mois versus 24 mois chez 2'013 patients porteurs de stents, ne trouve pas de différence dans les taux d’infarctus, d’AVC, de thrombose de stent ni de décès (HR 0.98) ; par contre, le risque hémorragique est nettement plus élevé (HR 2.96) chez les malades qui consomment le plus longtemps du clopidogrel [91].
- Dans l’étude sud-coréenne EXCELLENT (6 ou 12 mois de clopidogrel après stents actifs), l’incidence de mortalité et d’infarctus à 1 an n’est pas globalement différente (4.8% versus 4.8%), sauf chez les diabétiques et les patients à haut risque (SCA), chez qui elle est significativement plus élevée pour ceux qui ne reçoivent que 6 mois de clopidogrel (HR 3.16 à 6.02) [41].
- Il est même possible de restreindre la bithérapie à 3 mois avec certains DES de 3ème génération chez des patients à bas risque avec coronaropathie stable: la mortalité et le taux d’infarctus ne sont pas modifiés par rapport à une durée de 12 mois, mais le taux de de thrombose de stent tend malgré tout à augmenter [29,50].
- Une étude portant sur 9'961 patients, randomisés entre clopidogrel/prasugrel ou placebo du 12ème au 30ème mois après la pose de stents actifs et une bithérapie pendant 1 an seulement, a trouvé que 18 mois supplémentaires de bithérapie diminuent significativement le taux de thrombose de stent (HR 0.29), d’infarctus (HR 0.47) et d’AVC (HR 0.80), mais augmentent la mortalité générale toutes causes confondues (OR 1.36) [59].
- Une bithérapie prolongée (18-30 mois) réduit davantage les accidents cardiovasculaires chez les malades qui avaient un infarctus aigu au moment de la pose de DES (3’375 patients) que chez ceux qui se présentaient sans infarctus (8’273 patients) : OR 2.36 vs 1.66 ; le risque hémorragique est doublé avec la bithérapie longue [100].
- Même après deux ans et demi de traitement, le risque d’infarctus, de thrombose de stent et d’AVC est triplé dans les 3 mois qui suivent l’arrêt de la bithérapie, malgré la poursuite de l’aspirine [59].
- Passer de 2 fois 90 mg par jour à 2 fois 60 mg par jour de ticagrelor au-delà d'une année ne modifie pas le bénéfice du traitement, mais réduit le risque hémorragique [8].
- L'armature des stents biorésorbables met 36-48 mois pour disparaître et présente un risque doublé de thrombose coronarienne (OR 2.09), probablement associée à l'arrêt de la bithérapie. Celle-ci devrait raisonnablement être poursuivie au-delà d'un an dans ce type de stent [85].
Ces séries sont difficilement comparables en raison de la variété de leurs conceptions, des critères utilisés et des types de stents. Leur nombre de patients est en général trop faible pour atteindre un degré de puissance satisfaisant, qui nécessiterait un collectif de > 30'000 malades pour être discriminatif au sujet de la thrombose de stent [65]. Plusieurs revues sytématiques accompagnées de méta-analyses ont combiné les données de ces nombreux essais randomisés et contrôlés pour en augmenter la puissance.
- Un groupe de 10 essais (32'135 patients) comparant une bithérapie de courte durée (3-12 mois) à une bithérapie de longue durée (18-30 mois) démontre que la première entraîne une hausse des thromboses de stent (OR 1.71), particulièrement lorsqu’on compare les stents de 1ère génération à ceux de 2ème génération (OR 3.94) ; par contre, la bithérapie courte diminue le risque hémorragique (OR 0.63) et la mortalité générale (OR 0.87) [37].
- Une méta-analyse en réseau bayésien portant sur 10 études (31'666 patients) révèle que la bithérapie de courte durée (6 mois) diminue la mortalité générale (OR 0.82) par rapport à une bithérapie de > 12 mois ; la différence tient à une baisse de la mortalité non-cardiaque (OR 0.67) [72].
- Une autre méta-analyse regroupant 10 études (32'287 patients) et comparant une bithérapie de < 12 mois à une bithérapie de > 12 mois met en évidence une réduction du risque thrombotique (OR 0.33) et ischémique (OR 0.53) avec la bithérapie prolongée, mais une augmentation du risque hémorragique (OR 1.62) ; d’autre part, la mortalité générale est augmentée (OR 1.30) lorsque la durée du traitement s’allonge, mais non la mortalité cardiaque qui tend à diminuer [69].
- Une revue de 11 essais (33'051 patients) avec les nouveaux DES comparant une bithérapie de 3-6 mois ou de 12 mois ne trouve pas de différence significative en terme de mortalité, d'infarctus et de thrombose de stent; le prolongement > 1 ans augmente le risque hémorragique sans gain évident sur la mortalité ou les accidents cardiovasculaires [6].
- En cas de revascularisation complexe, par contre, le prolongement de la bithérapie au-delà d'un an réduit l'incidence de mortalité, de thrombose et d'infarctus (HR 0.56) [38].
Une bithérapie (aspirine + clopidogrel, prasugrel ou ticagrelor) plus intense et plus longue tend donc à diminuer le risque de thrombose de stent et d'infarctus après SCA, car les courbes de survie de l'antiplaquettaire et du placebo (ou du dosage le plus faible) continuent à diverger au-delà d'un an. Le prix à payer est une augmentation du risque hémorragique (HR 2.32), mais ce dernier reste inférieur au gain sur le risque ischémique: pour 10'000 patients traités, 42 événements cardiaques sont évités au prix de 31 accidents hémorragiques [6,67,75]; pour 1'000 patients ayant souffert d'un infarctus, 3 thromboses de stent et 6 récidives d'infarctus sont évitées au prix de 5 saignements majeurs [6,55]. Comme la mortalité de ces derniers (11%) est plus basse que celle des thromboses de stent (31%), la prévention de 27 décès ischémiques au prix de 5 décès hémorragiques conduit à un bénéfice de 22 survivants pour 10'000 patients sous bithérapie pendant plus de 2 ans [47]. Dans les stents à très haut risque (longs, multiples, situés sur le tronc commun ou l’IVA proximale), chez les patients qui ont fait un infarctus ou un SCA au moment de la PCI et chez ceux qui ont déjà subi une thrombose de stent, il est plus sûr de continuer la bithérapie au-delà d’une année [34,95]; c’est le cas de 29% des DES [19]. De plus, la bithérapie > 1 an diminue le risque d’infarctus non seulement sur la thrombose de stent mais aussi sur la coronaropathie des vaisseaux non-appareillés [100]. Dans les coronaropathies stables sans SCA, par contre, le traitement prolongé > 1 an est moins bénéfique, parce que le risque ischémique est inchangé alors que le risque hémorragique est augmenté [67,68,75]. Le bénéfice d'un traitement à long terme est également atténué avec les DES de 2ème génération, moins thrombogènes et plus rapidement réendothélialisés; dans les cas stables sans SCA, une bithérapie de 3-6 mois apparaît d'ailleurs suffisante avec les nouveaus DES [13,68]. Mais la prolongation de la bithérapie s'accompagne d'une augmentation de mortalité non-cardiaque (HR 1.33-1.6), liée essentiellement à l'hémorragie, au traumatisme et au cancer; cet effet surprenant n'est pas compensé par une baisse de mortalité cardiaque (HR 0.93-1.17) [5,58,59,75], mais est probablement très marginal [55]. Pour faciliter la décision de prolonger ou non la bithérapie, on peut utiliser un score de 11 variables (Tableau 29.7) [55].

Trois autres indices sont disponibles pour évaluer le risque cardiovasculaire et hémorragique sur bithérapie à long terme. Pour déterminer le danger de saignements excessifs, chacun utilise une combinaison différente de variables cliniques.
- Score DAPT: hypertension, insuffisance rénale, artériopathie, tabagisme, cancer, bithérapie [101].
- Score PARIS: âge, index corporel, trithérapie, tabagisme, dysfonction rénale [2].
- Score PRECISE-DAPT: âge, clairance créatinine, Hb, leucocytes, anamnèse d'hémorragie [16].
Ces indices ont une corrélation modeste avec le risque réel de pertes sanguines (r = 0.66-0.73), mais ils sont utiles à l'anesthésiste dans les situations complexes pour décider d'interrompre ou non la bithérapie en préopératoire, ou de renvoyer l'intervention si les risques cardiaques et hémorragiques sont excessifs par rapport à ceux de l'intervention programmée.
| Bithérapie prolongée au-delà de 12 mois |
|
Le prolongement de la bithérapie au-delà de 12 mois peut être indiqué dans les stents à haut risque si le patient le tolère. Le risque thrombotique est diminué dans les situations très thrombogènes à long terme, mais le risque hémorragique est aggravé.
|
Pontages aorto-coronariens (PAC)
Les malades sous aspirine (50-150 mg/j) avant l'intervention maintiennent leur traitement pendant la période périopératoire. L'aspirine n'est pas interrompue avant la chirurgie; elle est reprise dans les premières 24 heures postopératoires car elle diminue significativement le risque d'infarctus postopératoire [45].
Les patients ayant souffert d'un infarctus ou d'un SCA et ceux qui ont bénéficié d'une pose de stents avant la chirurgie cardiaque interrompent le ticagrelor 3 jours, le clopidogrel 5 jours et le prasugrel 7 jours avant l'opération, ou en fonction d'un test d'agrégabilité plaquettaire [43]. Ils doivent reprendre la bithérapie dès que possible après la chirurgie de manière à compléter la durée requise par l'événement coronarien préopératoire (6 à 12 mois). Le délai postopératoire varie de 24 à 96 heures selon la qualité de l'hémostase [55,89,90]. Le risque élevé de FA (environ 30%) nécessitant une anticoagulation incite également à retarder la bithérapie jusqu'à ce que la situation soit stable [51]. Le choix de l'inhibiteur P2Y12 se porte en général sur le clopidogrel ou le ticagrelor; le prasugrel est déconseillé car il élève trop le risque hémorragique.
Après une revascularisation chirurgicale, les patients sont traités par aspirine (50-150 mg/j) de manière continue et définitive. La bithérapie pendant 6-12 mois est plus discutée. Elle augmente certainement le risque hémorragique, et ne réduit le taux d'infarctus que dans les pontages à cœur battant (OPCAB); par contre, elle améliore significativement le taux de perméabilité des pontages veineux à 3 et 12 mois (OR 0.59) [21]. Elle est sans effet sur celle des pontages artériels. Le degré d'évidence est toutefois insuffisant pour recommander une bithérapie de routine après des PAC électifs [90]. Après des PAC réalisés dans le cadre d'un syndrome coronarien aigu ou secondairement à des stents actifs, par contre, la bithérapie est continuée en postopératoire pour la durée prévue depuis le SCA ou la pose des stents [90].
Maladie cérébrovasculaire
Alors qu’elle est bénéfique dans la maladie coronarienne où la majeure partie des accidents sont liés à la rupture de plaques instables, une inhibition antiplaquettaire intense ne semble pas efficace pour la protection secondaire des AVC, où l’incidence des plaques instables est moindre et où le taux d’hémorragies graves, particulièrement intracrâniennes, est dangereusement élevé. L’aspirine seule a un rôle incontesté dans la prévention secondaire de l’accident vasculaire cérébral. L’association avec le clopidogrel n’offre aucun avantage, et augmente le risque hémorragique ; elle n’est pas recommendée [80]. Le clopidogrel seul est une alternative possible en cas d’intolérance à l’aspirine. Le prasugrel est contre-indiqué chez les malades qui ont fait un AVC car il augmente le risque d’hémorragie intracrânienne secondaire [96,98]. Par contre, la combinaison d’aspirine (50-160 mg) et de dipyridamole (200-400 mg) (Asasantine®) présente une diminution du risque de 20% par rapport à l’aspirine seule, sans augmentation du risque hémorragique [27,80].
Artériopathie périphérique
Lors d’artériopathie périphérique, le risque cardiovasculaire et le risque de ré-occlusion sont diminués de 41% par l’aspirine et de 24% par le clopidogrel [42]. L’association d’un antiplaquettaire, d’une statine et d’un inhibiteur de l’enzyme de conversion offre une réduction du risque cardiovasculaire cumulé à long terme [21,25], alors que le risque postopératoire intrahospitalier dépend davantage du status cardiaque des patients [20]. La chirurgie carotidienne réclame une monothérapie à vie (aspirine), alors que les stents carotidiens nécessitent en plus une bithérapie (aspirine + clopidogrel) 3 jours avant l’intervention et pendant 1 mois après la procédure [71].
Age avancé
Le grand âge (> 70 ans) est accompagné d’une bascule de l’équilibre hémostatique vers une augmentation de l’activité plaquettaire, une intensification de la coagulation et une baisse de la fibrinolyse. D’autre part, les personnes âgées sont plus sensibles aux effets des antiplaquettaires pour plusieurs raisons [11].
- Diminution de la masse musculaire, du volume cellulaire et de l’eau totale;
- Polypharmacie et risque majoré d’interactions médicamenteuses;
- Présence de nombreuses comorbidités (dysfonction hépatique, insuffisance rénale);
- Fragilité hémodynamique, stase vasculaire et dysfonction endothéliale;
- Risque accru d’hémorragie digestive et intracrânienne (AVC).
L’aspirine et le clopidogrel présentent la même efficacité quel que soit l’âge et ne réclament pas d’ajustement particulier des dosages. Le prasugrel n’est pas recommandé > 75 ans à cause d’une incidence excessive de saignements [96]; s’il est utilisé à cause de son efficacité dans le diabète type I, le dosage doit être réduit à 5 mg/jour [97]. Le ticagrelor est plus efficace que le clopidogrel jusqu’à 75 ans, mais pas au-delà [92]. Le bénéfice des anti-GP-IIb/IIIa diminue avec l’âge, particulièrement pour l’abciximab; le dosage de l’eptifibatide et du tirofiban doit être calé sur le poids et la fonction rénale du malade.
Anticoagulation et antiplaquettaires
Il arrive que l’on doive combiner un traitement anticoagulant en cours pour une prothèse valvulaire, une fibrillation auriculaire (FA) ou un thrombus intraventriculaire avec une bithérapie antiplaquettaire justifiée par un récent événement coronarien. Il arrive aussi qu’une FA survienne au cours d’un SCA et impose une anticoagulation en sus des antiplaquettaires. Cette triple thérapie comporte évidemment un risque hémorragique accru : le taux de saignement est augmenté de 1.6 à 4 fois par rapport à la bithérapie [30]. De ce fait, seul le clopidogrel entre en ligne de compte dans cette situation, le ticagrelor et le prasugrel étant trop hémorragipares. D'autre part, la triple thérapie est limitée à 1-3 mois [12,89,90]. La combinaison des antiplaquettaires avec un nouvel anticoagulant oral est moins hémorragipare que l’association à la warfarine [17]. La stratégie consiste donc à raccourcir autant que possible la durée de la trithérapie pour passer à une bithérapie: dès 3 mois après un SCA, mais dès 1 mois en cas de coronaropathie stable et/ou de risque hémorragique élevé. La bithérapie consiste de préférence en clopidogrel en combinaison avec un nouvel anticoagulant oral (dabigatran, rivaroxaban, apixaban), sans aspirine; si le risque hémorragique est faible, on peut remplacer le clopidogrel par le ticagrelor [12]. Lorsque la coronaropathie est stable au-delà d'une année après revascularisation, le traitement peut être réduit à une monothérapie par un NACO (rivaroxaban 15 mg/j) [99].
En dehors de la FA, l’addition de rivaroxaban à la bithérapie antiplaquettaire tend à réduire le risque cardiovasculaire après syndrome coronarien aigu (HR 0.69), mais au prix d'un risque hémorragique 2 à 5 fois plus élevé et directement proportionnel au dosage de l'anticoagulant (de 5 à 20 mg/j) [61]. L’addition d’une faible dose d’anticoagulant (rivaroxaban 2.5-5 mg 2x/j) à la bithérapie antiplaquettaire après un syndrome coronarien aigu permet de réduire le taux d’infarctus, d’AVC, de mortalité (HR 0.84) et de thrombose de stent (HR 0.68), mais encore au prix d’une augmentation du risque hémorragique, notamment de saignement intracrânien [60]. Par contre, le taux d'hémorragie est diminué (OR 0.59) sans modification du risque thrombotique en associant une dose normale de rivaroxaban (15 mg/j) à une monothérapie par un seul agent inhibiteur P2Y12, en général le clopidogrel [36]. Dans les situations où le risque de pertes sanguines est élevé, il est probablement plus efficace d’omettre l’aspirine : l’étude WOEST a comparé la combinaison d’un anticoagulant et de clopidogrel avec ou sans aspirine [24]. Le risque hémorragique est significativement diminué sans aspirine (HR 0.36), alors que le risque de thrombose coronarienne ne présente pas de différence significative. Ces résultats ont été confirmés par un registre danois portant sur 12'165 patients [54]. Il semble donc possible de renoncer à l’aspirine chez les malades sous anticoagulant nécessitant un antiplaquettaire [23]. Les nouveaux anticoagulants oraux sont probablement appelés à jouer un rôle de plus en plus important après revascularisation coronarienne; plusieurs études en cours explorent différentes combinaisons de ces agents avec une réduction des antiplaquettaires, notamment de l'aspirine [35]. Lorsque la bithérapie est impérative à long terme, on peut considérer la suppression de l'anticoagulation au profit d'une occlusion de l'appendice auriculaire gauche par cathétérisation percutanée (voir Chapitre 10 Interventions non-valvulaires) [15].
La combinaison antiplaquettaire-anticoagulant pose évidemment la question de la prise en charge périopératoire de ces patients. Malheureusement, on ne dispose d'aucune donnée clinique pour y répondre avec certitude. On peut néanmoins imaginer l'attitude suivante.
- Renvoi de toute operation élective pendant la trithérapie;
- En cas d'opération vitale ou urgente, stopper le clopidogrel 5 jours et le rivaroxaban 24 heures (2x 2.5 mg/j) à 72 heures (15 mg/j) avant l'intervention;
- Continuation de l'aspirine selon le risque hémorragique opératoire;
- Abstention de toute anesthésie loco-régionale rachidienne;
- Evaluer l'effet résiduel des substances en préopératoire avec un test d'agrégabilité plaquettaire et un test anti-Xa. Toutefois, une inhibition plaquettaire > 50% n'est pas corrélée à une réduction des évènements ischémiques postopératoires [93].
Monothérapie antiplaquettaire
Depuis une quinzaine d'années, la combinaison d'aspirine et d'une thiénopyridine est devenue la routine pour la prévention secondaire après un événement cardio- ou cérébro-vasculaire. Avec de nouveaux antiplaquettaires plus puissants et plus fiables que le clopidogrel, comme le prasugrel ou le ticagrelor, et la mise au point de nouveaux stents moins thrombogènes, le rôle de l'aspirine est remis en question, car elle apporte peu d'inhibition additionnelle par rapport aux nouveaux bloqueurs du récepteur P2Y12 [62]. Après un AVC, l'aspirine ou le ticagrelor font jeu égal dans la prévention des récidives et de la mortalité, sans différence dans le risque hémorragique [48]. L'étude WOEST avait déjà démontré que la combinaison du clopidogrel et d'un anticoagulant permettait d'omettre l'aspirine [24]. L'étape suivante est la monothérapie au ticagrelor ou au prasugrel à la suite de DES de nouvelle génération. Plusieurs essais randomisés et contrôlés ont été publié récemment à ce sujet (GLOBAL LEADERS, TWILIGHT, THEMIS). Dans le premier, la monothérapie de 2 ans avec du ticagrelor après 1 mois seulement de bithérapie diminue non significativement le taux de mortalité et de complications cardiovasculaires par rapport au traitement conventionnel (bithérapie pour 12 mois et aspirine seule pour 12 mois): 7.14% versus 8.41% (OR 0.85), mais abaisse significativement le taux d'infarctus pendant la 2ème année (OR 0.14); le risque hémorragique est identique [33]. Le deuxième concerne des patients à haut risque au bénéfice de PCI avec pose de DES; après 3 mois de bithérapie, le passage à une monothérapie au ticagrelor diminue le risque hémorragique par rapport à la combinaison ticagrelor + aspirine (OR 0.56), saus différence dans le risque de mortalité, d'infarctus et d'ictus (OR 0.99) [63]. Le troisième compare des coronariens stables mais diabétiques sous ticagrelor + aspirine ou sous aspirine seule; l'incidence de décès, d'infarctus ou d'ictus est plus basse dans le premier cas (OR 0.90); par contre, le risque hémorragique est plus élevé sous bithérapie (OR 2.32) [82].
Passage entre antiplaquettaires
La bithérapie doit être intense pendant le premier mois après pose de stent; elle doit rester conséquente après un syndrome coronarien aigu, mais elle peut se relâcher en cas de coronaropathie stable. Chez les patients à fort risque hémorragique, il arrive qu'on remplace le prasugrel ou le ticagrelor par du clopidogrel après quelques semaines. Il se peut également que la bithérapie doive être renforcée en cas de réponse insuffisante au clopidogrel. Le passage d'un antiplaquettaire à un autre est réglé par la pharmacocinétique des différentes substances et par la situation clinique [1,89,90].
- L'échange a lieu 24 heures après la dernière dose de la substance remplacée;
- Dans le cadre d'un syndrome coronarien aigu, le nouveau traitement est débuté par une dose de charge de la substance;
- Lors de coronaropathie stable, ceci n'est pas recommandé, sauf lors du passage du ticagrelor au prasugrel ou au clopidogrel, à cause de la courte demi-vie du ticagrelor.
Diminution du risque hémorragique
Plus l'antiplaquettaire est puissant, plus le risque de saignement est important. D'autre part, la combinaison des substances comme la bithérapie ou la trithérapie est plus hémorragipare que la monothérapie. Plusieurs éléments permettent de réduire le risque hémorragique [85].
- Préférence au clopidogrel plutôt qu'au ticagrelor ou au prasugrel.
- Pour le ticagrelor, passage à 60 mg 2x/j (au lieu de 90 mg 2x/j).
- Raccourcissement de la bithérapie à sa durée minimale en fonction des circonstances.
- En cas de triple thérapie, viser un INR dans la fourchette inférieure de la cible thérapeutique de l'AVK; pour le rivaroxaban, préférer 10-15 mg/j au lieu de la dose thérapeutique. Prescrire de préférence un anti-Xa (rivaroxaban, apixaban) ou un anti-IIa (dabigatran) plutôt qu'un AVK; réduire la trithérapie à 1-3 mois, puis supprimer l'aspirine [12].
- Prescrire une dose d'aspirine < 100 mg/j.
- Prescrire de routine un inhibiteur de la pompe à proton.
| Situations particulières |
|
PAC: maintien de l'aspirine en périopératoire; arrêt préopératoire: ticagrelor 3 jours, clopidogrel 5 jours et prasugrel 7 jours. Reprise postop de la bithérapie: 24-96 heures.
Maladie cérébro-vasculaire: aspirine + dipyridamole. Prasugrel contre-indiqué en cas d'AVC.
Age avancé: efficacité conservée du clopidogrel et du ticagrelor; prasugrel contre-indiqué > 75 ans.
Association à une anticoagulation (par exemple FA): préférer le clopidogrel, prescrire les doses minimales d'anticoagulant, éventuellement supprimer l'aspirine. Durée maximale de la trithérapie: 6 mois.
Pour diminuer le risque hémorragique: inhibiteur de la pompe à proton, aspirine < 100 mg/j, préférence au clopidogrel, ticagrelor 60 mg 2 x/j.
|
© CHASSOT PG, DELABAYS A, SPAHN D Mars 2010, dernière mise à jour Novembre 2019
Références
- ANGIOLILLO DJ, ROLLINI F, STOREY RF, et al. International expert consensus on switching platelet P2Y12 receptor-inhibiting therapies. Circulation 2017 ; 136 :1955-75
- BABER U, MEHRAN T, GIUSTINO G, et al. Coronary thrombosis and major bleeding after PCI with drug-eluting stents: risk scores from PARIS. J Am Coll Cardiool 2016; 67:2224-34
- BANERJEE S, VARGHESE C, SAMUEL J, et al. Comparison of the impact of short (< 1 year) and long-term (> 1 year) clopidogrel use following percutaneous coronary intervention on mortality. Am J Cardiol 2008; 102:1159-62
- BARASH P, AKHTAR S. Coronary stents : factors contributing to perioperative major adverse cardiovascular events. Br J Anaesth 2010 ; 105 (S1) : i3-i15
- BECKET RC, HELMY T. Are at least 12 months of dual antiplatelet therapy needed for all patients with drug-eluting stents ? Circulation 2015 ; 131 :2010-19
- BITTL JA, BABER U, BRADLEY SM, et al. Duration of dual antiplatelet therapy: a systematic review for the 2016 ACC/AHA guideline focused update on duration of antiplatelet therapy in patients with coronary artery disease: a report of the ACC/AHA task force on clinical practice guidelines. J Am Coll Cardiol 2016; 68:1116-39
- BØNAA KH, MANNSVERK J, WISETH R, et al. Drug-eluting or bare-metal stents for coronary artery disease. N Engl J Med 2016; 375:1242-52
- BONACA MP, BHATT DL, COHEN M, et al. PEGASUS-TIMI 54 Steering Committee and Investigators. Long-term use of ticagrelor in patients with prior myocardial infarction. N Engl J Med 2015; 372:1791-800
- BRODIE B, POKHAREL Y, FLEISHMAN N, et al. Very late stent thrombosis after primary percutaneous coronary intervention with bare-metal and drug-eluting stents for ST-elevation myocardial infarction. JACC Cardiovasc Interv 2011; 4:30-8
- BYRNE RA, KASTRATI A, MASSBERG S, et al. Biodegradable polymer versus permanent polymer drug-eluting stents and everolimus- versus sirolimus-eluting stents in patients with coronary artery disease : 3-year outcome from a randomized clinical trial. J Am Coll Cardiol 2011; 58:1325-31
- CAPODANNO D, ANGIOLILLO DJ. Antithrrombotic therapy in the elderly. J Am Coll Cardiol 2010; 56:1683-92
- CAPODANNO D, HUBER K, MEHRAN R, et al. Management of antithrombotic therapy in atrial fibrillation patients undergoing PCI. JACC state-of-the-art review. J Am Coll Cardiol 2019; 74:83-99
- CASSESE S, BYRNE RA, TADA T, et al. Clinical impact of extended dual antiplatelet therapy after percutaneous coronary interventions in the drug-eluting stent era: a meta-analysis of randomized trials. Eur Heart J 2012; 33:3078-87
- CHEW DP, LEE L. Long-term antiplatelet therapy: from clinical trials to clinical application. Curr Opin Cardiol 2012; 27:347-54
- COLOMBO A, GIANNINI F, BRIGUORI C. Should we still have bare-metal stents available in our catheterization laboratory ? J Am Coll Cardiol 2017; 70:607-19
- COSTA F, VAN KLAVEREN D, JAMES S, et al. Derivation and validation of the predicting bleeding complications in patients undergoing stent implantation and subsequent dual antiplatelet therapy (PRECISE-DAPT) score: a pooled analysis of individual-patient dataset from clinical trials. Lancet 2017; 389:1025-34
- DANS AL, CONNOLLY SJ, WALLENTIN L, et al. Concomitant use of antiplatelet therapy with dabigatran or warfarin in the Randomized Evaluation of Long-term Anticoagulation Therapy (RE-LY) trial. Circulation 2013; 127:634-40
- D’ASCENZO F, BOLLATI M, CLEMENTI F, et al. Incidence and predictors of coronary stent thrombosis: Evidence from an international collaborative meta-analysis including 30 studies, 221’066 patients, and 4276 thromboses. Int J Cardiol 2013; 163:000
- DE LUCA G, DIRKSEN MT, SPAULDING C, et al. Drug-eluting stents vs bare-metal stents in primary angioplasty. A pooled patient-level meta-analysis of randomized trials. Arch Intern Med 2012; 172:611-21
- DE MARTINO RR, BECK AW, HOEL AW, et al. Preoperative antiplatalet and statin treatment was not associated with reduced myocardial infarction after High-risk vascular opérations in the Vascular Quality Initiative. J Vasc Surg 2016; 63:182-9
- DE MARTINO RR, ELDRUP-JORGENSEN J, NOLAN BW, et al. Perioperative management with antiplatelet and statin médication is associated with reduced mortaluty following vascular surgery. J Vasc Surg 2014; 59:1615-21
- DEO SV, DUNLAY SM, SHAH IK, et al. Dual antiplatelet therapy afetr coronary artery bypass grafting: is there any benefit ? A systematic review and méta-analysis. J Card Surg 2013; 28:109-16
- DEWILDE WJM, JANSSEN PWA, VERHEUGT FWA, et al. Triple therapy for atrial fibrillation and percutaneous coronary intervention. J Am Coll Cardiol 2014 ; 64 :1270-80
- DEWILDE WJM, OIRBANS T, VERHEUGT FWA, et al for the WOEST study investigators. Use of clopidogrel with or without aspirin in patients taking oral anticoagulant therapy and undergoing percutaneous coronary intervention : an open-label, randomised, conrolled trial. Lancet 2013 ; 381 :1107-15
- DOUKETIS JD, BERGER PB, DUNN AS, et al. The perioperative management of antithrombotic therapy. American College of Chest Physicians Evidence-based Clinical Practice Guidelines (8th edition). Chest 2008; 133.299-339S
- EISENSTEIN EL, ANSTROM KJ, KONG DF, et al. Clopidogrel use and long-term clinical outcomes after drug-eluting stent implantation. JAMA 2007; 297:159-68
- ESPRIT Study Group. Aspirin plus dipyridamole versus aspirin alone after cerebral ischemia of arterial origin (ESPRIT): randomized, controlled trial. Lancet 2006; 367:1665-73
- FAXON DP, LAWLER E, YOUNG M, et al. Prolonged clopidogrel use after bare metal and drug-eluting stent placement. The Veterans Administration Drug-Eluting Stent Study. Circ Cardiovasc Interv 2012; 5:372-80
- FERES F, COSTA RA, ABIZAID A, et al. Three vs twelve months of dual antiplatelet therapy after zotarolimus-eluting stents. The OPTIMIZE randomized trial. JAMA 2013; 310:2510-22
- FITCHETT D, VERMA A, EIKELBOOM J, et al. Prevention of thromboembolism in the patient with acute coronary syndrome and atrial fibrillation: the clinical dilemna of triple therapy. Curr Opin Cardiol 2014; 29:1-9
- FLEISHER LA, FLEISCHMANN KE, AUERBACH AD, et al. 2014 ACC/AHA Guideline on perioperative cardiovascular evaluation and management of patients undergoing noncardiac surgery: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines. Circulation 2014; 130:e278-e333
- FRANCHI F, ROLLINI F, ANGIOLILLO DJ. Antithrombotic therapy for patients with STEMI undergoing primary PCI. Nat Rev Cardiol 2017; 14: 361-79
- FRANZONE A, McFADDEN E, LEONARDI S, et al. Ticagrelor alone versus dual antiplatelet therapy from 1 month after drug-eluting coronary stenting. J Am Coll Cardiol 2019; 74:223-34
- GAGLIA MA, WAKSMAN R. Systematic review of thienopyridine discontinuation and its impact upon clinical outcomes. Eur Heart J 2011; 32:2358-64
- GARGIULO G, WINDECKER S, VRANCKX P, et al. A critical appraisal of aspirin in secondary prevention. Is less more ? Circulation 2016; 134:1881-906
- GIBSON CM, MEHRAN R, BODE C, et al. Prevention of bleeding in patients with atrial fibrillation undergoing PCI. N Engl J Med 2016; 375:2423-34
- GIUSTINO G, BABER U, SARTORI S, et al. Duration of dual antiplatelet therapy after drug-eluting stent implantation: a systematic review and meta-analysis of randomised controlled trials. J Am Coll Cardiol 2015; 65:1298-310
- GIUSTINO G, CHIEFFO A, PALMERINI T, et al. Efficacy and safety of dual antiplatelet therapy after complex PCI. J Am Coll Cardiol 2016; 68:1851-64
- GORI T, POLIMENI A, INDOLFI C, et al. Predictors of stent thrombosis and their implications for clinical practice. Nat Rev Cardiol 2019; 16:243-56
- GREWE PH, DENEKE T, MACHRAOUI A, et al. Acute and chronic tissue response to coronary stent implantation: Pathologic findings in human specimen. J Am Coll Cardiol 2000; 35:157-63
- GWON HC, HAHN JY, PARK KW, et al. Six-month versus 12-month dual antiplatelet therapy after implantation of drug-elunting stents (EXCELLENT study). Circulation 2012 ; 125 :505-13
- HACKAM DG, GOODMAN SG, ANAND SS. Management of risk in peripheral artery disease: recent therapeutic advances. Am Heart J 2005; 150:35-40
- HANSSON EC, JIDEUS L, ABERG B, et al. Coronary artery bypass grafting-related bleeding complications in patients treated with ticagrelor or clopidogrel: a nationwide study. Eur Heart J 2016; 37:189-97
- HAWN MT, GRAHAM LA; RICHMAN JS, et al. Risk of major adverse cardiac events following noncardiac surgery in patients with coronary stents. JAMA 2013; 310:1462-72
- HILLIS LD, SMITH PK, ANDERSON JL, et al. 2011 ACCF/AHA Guideline for coronary artery bypass graft surgery. J Am Coll Cardiol 2011; 58:e123-e210
- IBANEZ B, JAMES S; AGEWALL S, et al. 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J 2018; 39:119-77
- JEGER RV, PFISTERER ME, SEORENSEN R, et al. Tradeoff between bleeding and stent thrombosis in different dual antiplatelet therapy regimes: importance of case fatality rates and effective treatment durations. Am Heart J 2014; 168:698-705
- JOHNSTON SC, AMARENCO P. Ticagrelor versus aspirin in acute stroke or transient ischemic attack. N Engl J Med 2016; 375:35-45
- JONER M, FINN AV, FARB A, et al. Pathology of drug-eluting stents in humans. J Am Coll Cardiol 2006 ; 48 :193-202
- KIM BK, HONG MK, SHIN DH, et al. A new strategy for discontinuation of dual antiplatelet therapy. J Am Coll Cardiol 2012; 60:1340-8
- KIRCHHOF P, BENUSSI S, KOTECHA D, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur Heart J 2016; 37:2893-962
- KOTANI J, AWATA M, NANTO S, et al. Incomplete neointimal coverage of Sirolimus-eluting stents. J Am Coll Cardiol 2006; 47:2108-11
- KRISTENSEN SD, KNUUTI J, SARASTE A, et al. 2014 ESC/ESA Guidelines on non-cardiac surgery: cardiovascular assessment and management. Eur Heart J 2014; 35:2383-431
- LAMBERTS M, GISLASON GH, OLESEN JB, et al. Oral anticoagulation and antiplatelets in atrial fibrillation patients after myocardial infarction and coronary intervention. J Am Coll Cardiol 2013; 62:981-9
- LEVINE GN, BATES ER, BITTL JA, et al. 2016 ACC/AHA Guideline focused update on duration of dual antiplatelet therapy in patients with coronary artery disease. J Am Coll Cardiol 2016; 68:1082-115
- MAGALHAES MA, MINHA S, CHEN F, et al. Clinical presentation and outcomes of coronary in-stent restenosis across 3 stent generations. Circ Cardiovasc Interv 2014; 7:768:76
- MARROQUIN OC, SELZER F, MULUKUTLA SR, et al. A comparison of bare-metal and drug-eluting stents for off-label indications. N Engl J Med 2008; 358:342-52
- MAURI L, ELMARIAH S, YEH RW, et al. Causes of late mortality with dual antiplatelet therapy after coronary stents. Eur Heart J 2016; 37:378-85
- MAURI L, KEREIAKES DJ, YEH RW, et al. Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents. N Engl J Med 2014; 371:2155-66
- MEGA JL, BRAUNWALD E, WIVIOTT SD, et al. Rivaroxaban in patients with a recent acute coronary syndrome. N Engl J Med 2012; 366:9-19
- MEGA JL, BRAUNWALD E, MOHANAVELU S, et al. Rivaroxaban versus placebo in patients with acute coronary syndrome (ATLAS ACS-TIMI 46): a randomised, double-blind, phase II trial. Lancet 2009; 374:29-38
- MEHRAN R, BABER U, STEG PG, et al. Cessation of dual antiplatelet treatment and cardiac events after percutaneous coronary interventions. PARIS: 2 years results from a prospective observational study. Lancet 2013; 382:1714-22
- MEHRAN R, BABER U, SHARMA SK, et al. Ticagrelor with or without aspirin in high-risk patients after PCI. N Engl J Med 2019; 381:2032-42
- MEHTA SR, YUSUF S, PETERS RJ, et al. Effects of pretreatment with clopidogrel and aspirin followed by long-term therapy in patients undergoing percutaneous coronary intervention: the PCI-CURE study. Lancet 2001; 358:527-33
- MIYAZAKI Y, SUWANNASOM P, SOTOMI Y, et al. Single or dual antiplatelet therapy after PCI. Nat Rev Cardiol 2017; 14:294-303
- MIZUNO K, MIYAMOOTGO A, SATOMURA K, et al. Angioscopic coronary macromorphology in patients with acute coronary disorders. Lancet 1991; 337:809-12
- MONTALESCOT G, BRIEGER D, DALBY AJ, et al. Duration of dual antiplatelet therapy after coronary stenting. J Am Coll Cardiol 2015; 66:832-47
- MONTALESCOT G, SABATINE MS. Oral dual antiplatelet therapy: what have we learnt from recent trials ? Eur Heart J 2016; 37:344-52
- NAVARESE EP, ANDREOTTI F, SCHULZE V, et al. Optimal duration of dual antiplatelet therapy after percutaneous coronary intervention with drug-eluting stents: meta-analysis of randomised controlled trials. Br Med J 2015; 350:h1618
- OTSUKA F, VORPAHI M, NAKANO M, et al. Pathology of second-generation everolimus-eluting stents versus first-generation sirolimus- and paclitaxel-eluting stents in humans. Circulation 2014; 129:211-23
- PACIARONI M, BOGOUSSLAVSKY J. Antithrombotic therapy in carotid artery stenosis: an update. Eur Neurol 2015; 73:51-6
- PALMERINI T, BENEDETTO U, BACCHI-REGGIANI L, et al. Mortality in patients treated with extended duration dual antiplatelet therapy after drug-eluting stent implantation: a pairwise and Bayesian network meta-analysis of randomised trials. Lancet 2015; 385:2371-82
- PALMERINI T, BIONDI-ZOCCAI G, DELLA RIVA D, et al. Stent thrombosis with drug-eluting and bare-metal stents: evidence from a comprehensive network analysis. Lancet 2012; 379.1393-402
- PALMERINI T, BIONDI-ZOCCAI G, DELLA RIVA D, et al. Stent thrombosis with drug-eluting stents. J Am Coll Cardiol 2013; 62:1915-21
- PALMERINI T, STONE GW. Optimal duration of dual antiplatelet therapy after drug-eluting stent implantation: conceptual evolution based on emerging evidence. Eur Heart J 2016; 37:353-64
- PARK SJ, PARK DW, KIM YH, et al. Duration of dual antiplatelet therapy after implantation of drug-eluting stents. N Engl J Med 2010; 362:1374-82
- RÄBER L, KELBAEK H, OSTOIJE M, et al. Effect of Biolimus-eluting stent with biodegradable polymer vs bare-metal stents on cardiovascular events among patients with acute myocardial infarction. JAMA 2012; 308:777-87
- ROFFI M, PATRONO C, COLLET JP, et al. 2015 ESC Guidelines for the management of acute coronary syndrome in patients presenting without persistent ST-segment elevation. Eur Heart J 2016; 37:267-315
- SIDDIQI O, FAXON DP. Very late stent thrombosis: current concepts. Curr Opin Cardiol 2012; 27:634-41
- SIMMONS BB, FUNG YA for the American Heart Association & American Stroke Association. Current guidelines on antiplatelet agents for secondary prevention of noncardiogenic stroke: an evidence-based review. Postgrad Med 2010; 122:49-53
- SPAULDING C, TEIGERT E, COMMEAU P, et al. Four-year follow-up of TYPHOON (Trial to Assess the Use of the Cypher Sirolimus- eluting Coronary Stent in Acute Myocardial Infarction Treated with Balloon angioplasty. JACC Cardiovasc Interv 2011; 4:14-23
- STEG PG, BHATT DL, SIMON T, et al. Ticagrelor in patients with stable coronary disease and diabetes. N Engl J Med 2019; 381:1309-20
- STEG PG, JAMES SK, ATAR D, et al. ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation. Eur Heart J 2012; 33:2569-619
- STONE GW, MAEHARA A, LANSKY AJ, et al. A prospective netural-history study of coronary atherosclerosis. N Engl J Med 2011; 364:226-35
- STONE GW, GAO R, KIMURA T, et al. 1-year outcomes with the Absorb bioresorbable scaffold in patients with coronary artery disease: a patient-level, pooled meta-analysis. Lancet 2016; 387:1277-89
- STONE GW, RIZVI A, NEWMAN W, et al. Everolimus-eluting versus placlitaxel-eluting stents in coronary artery disease. N Engl J Med 2010; 362:1663-74
- TADA T, BYME RA, SIMUNOVIC I, et al. Risk of stent thrombosis among bare-metal stents, first-generation drug-elutng stents, and second-generation drug-eluting stents : results from a registry of 18'334 patients. JACC Cardiovasc Interv 2013 ; 6 :1267-74
- TOYOTA T, MORIMOTO T; SHIOMI H, et al. Very late scaffold thrombosis of bioresorbable vascular scaffold: systematic review and meta-analysis. JACC Cardiovasc Interv 2017; 10:27-37
- VALGIMIGLI M, BUENO H, BYRNE RA, et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur J Cardio-Thorac Surg 2017; 00:1-45
- VALGIMIGLI M, BUENO H, BYRNE RA, et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur Heart J 2018; 39:213-54
- VALGIMIGLI M, CAMPO G, MONTI M, et al (PRODIGY Investigators). Short- versus long-term duration of dual antiplatelet therapy after coronary stenting: a randomized, multi-center trial. Circulation 2012; 125:2015-26
- WALLENTIN L, BECKER RC, BUDAJ A, et al. Ticagrelor versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2009; 361:1045-57
- WASOWICZ M, SYED S, WIJEYSUNDERA DN, et al. Effectiveness of platelet inhibition on major adverse cardiac events in non-cardiac szrgery after percutaneous coronary intervention: a prospective cohort study. Br J Anaesth 2016; 116:493-500
- WIN HK, CALDERA AF, MARESH K, et al. Clinical outcomes and stent thrombosis following off-label use of drug-eluting stents. JAMA 2007; 297:2001-9
- WINDECKER S, KOHL P, ALFONSO F, et al. 2014 ESC/EACTS Guidelines on myocardial revascularization. The Task Force on myocardial revascularization of the European Society of Cardiology (ESC) and the European Association for Cardio-Thoracic Surgery (EACTS). Eur Heart J 2014; 35:2541-619
- WIVIOTT SD, BRAUNWALD E, ANGIOLILLO DJ, et al. Greater clinical benefit of more intensive oral antiplatelet therapy with prasugrel in patients with diabetes mellitus in the trial to assess improvement in therapeutic outcomes by optimizing platelet inhibition with prasugrel – thrombolysis in myocardial infarction 38. Circulation 2008; 118: 1626-36
- WIVIOTT SD, BRAUNWALD E, MCCABE CH, et al. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2007; 357:2001-15
- WIVIOTT SD, NESAI N, MURPHY SA, et al. Efficacy and safety of intensive antiplatelet therapy with prasugrel from TRITON-TIMI 38 in a core clinical cohort defined by worldwide regulatory agencies. Am J Cardiol 2011; 108:905-11
- YASUDA S, KAIKITA K, AKAO M, et al. Antithrombotic therapy for atrial fibrillation with stable coronary disease. N Engl J Med 2019; 381:1103-13
- YEH RW, KEREIAKES DJ, STEG PG, et al. Benefits and risks of extended duration dual antiplatelet therapy after PCI in humans with and without acute myocardial infarction. J Am Coll Cardiol 2015; 65: 2211-21
- YEH RW, SECEMSKY EA, KEREIAKES DJ, et al. Development and validation of a prediction rule for benefit and harm of dual antiplatelet therapy beyond 1-year after percutaneous coronary intervention. JAMA 2016; 315:1735-49
