Cette catastrophe survient entre 1 et 7 jours après un infarctus étendu, souvent sur la paroi antérieure ou latérale du VG, chez des patients qui présentent leur premier épisode d'ischémie. L'artère coronaire incriminée est totalement thrombosée, sans reprise périphérique par des collatérales. L'ECG affiche une surélévation du segment ST et une onde Q. La rupture cause un hémopéricarde et une tamponnade aiguë, qui entraînent rapidement la mort [1]. Si la lésion n'est pas cataclysmique, le patient survit quelques heures. Seules une péricardiocentèse et une intervention chirurgicale d'urgence permettent d'éviter le décès. Il arrive cependant que la lésion s'organise en un faux-anévrisme: la paroi est constituée d'épicarde et d'adhérences péricardiques cicatricielles qui recouvrent un thrombus organisé, mais elle ne contient par de tissu myocardique contrairement à l'anévrysme vrai (Figure 17.8). Cette enveloppe est fragile, massivement dyskinétique, et peut rompre à tout instant [2].
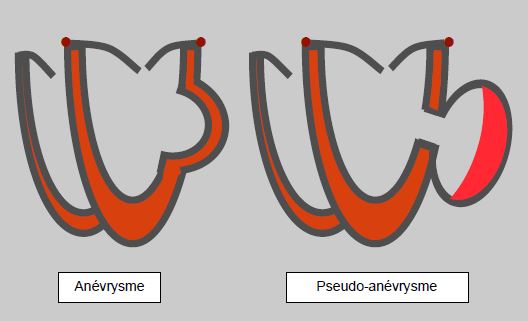
Figure 17.8 : Différenciation entre anévrysme et pseudoanévrysme. Dans l'anévrysme, la paroi ventriculaire est complète; elle contient en particulier une couche musculaire; un thrombus pariétal est possible; l'anévrysme se gonfle en systole et se vide en diastole (dyskinésie) de manière plus ou moins marquée selon sa souplesse, sa position et sa taille. La paroi du pseudoanévrysme n'est constituée que d'endocarde et d'épicarde, sans couche musculaire; il existe un trou à l'emporte-pièce dans la paroi ventriculaire qui forme un collet; il est plus ou moins rempli par un thrombus pariétal; il est massivement dyskinétique.
Le diagnostic est évoqué lors d'un brusque état de choc cardiogène postinfarctus accompagné d'une tamponnade et de douleur rétrosternale récidivante; il est confirmé par l'échocardiographie, l'angio-CT et/ou l’IRM (Vidéo et Figures 17.9 et 17.10). Si le patient peut être stabilisé, une intervention chirurgicale est envisageable: résection de la zone déchirée, suture sur patch en territoire sain, avec ou sans pontages aorto-coronariens. Malgré une mortalité opératoire élevée (jusqu'à 60%), les résultats à long terme sont gratifiants [1,3]. La suspicion d’une rupture de paroi couverte (faux-anévrysme) à l’examen ETO en début d’intervention doit inciter le chirurgien à démarrer la CEC et clamper l’aorte avant de libérer le cœur de ses adhérences péricardiques, sous peine de se retrouver face à une hémorragie cataclysmique avec les doigts à l’intérieur du VG.
Vidéo: rupture de la paroi inférieure du VG formant une poche cloisonnée dans le péricarde.
Vidéo: rupture de la paroi inférieure du VG formant une poche cloisonnée dans le péricarde.
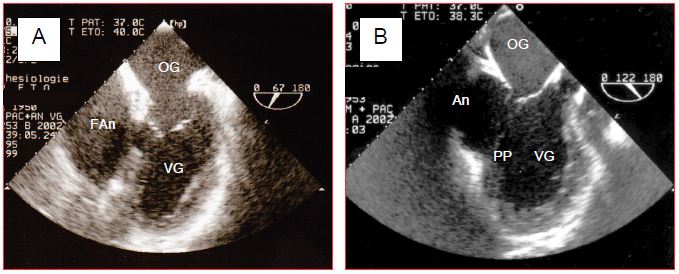
Figure 17.9 : Anévrysme et faux-anévrysme sur nécrose pariétale du VG. A : faux-anévrysme postérieur s’étendant vers le haut derrière l’OG ; le collet est étroit. B : anévrysme postéro-basal avec un large collet. FAn : faux-anévrysme. An : anévrysme. PP : pilier postérieur de la valve mitrale.
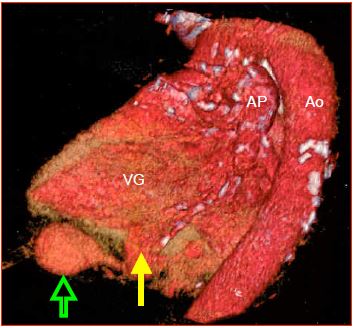
Figure 17.10 : Rupture pariétale du VG sur infarctus inférieur. Reconstruction tridimensionnelle de l'angio-CT; la flèche verte indique l'extravasation sanguine contenue par l'épicarde et un cloisonnement du péricarde qui ont empêché une tamponnade aiguë (le patient avait connu un épisode de péricardite auparavant); la flèche jaune indique l’endroit de la rupture de paroi.
La prise en charge est conditionnée par le degré de tamponnade. Si cette dernière domine le tableau général, on veillera à maintenir une précharge et une postcharge élevées, une stimulation inotrope et une stimulation chronotrope (voir Tableau 17.12). En cas de rupture menaçante sans tamponnade, il faut diminuer la postcharge et la contractilité pour minimiser les risques de déchirure.
Les résultats de l'intervention dépendent essentiellement de la quantité de muscle fonctionnel restant et du volume de la cavité ventriculaire après résection; la suture du patch devant se faire en tissu sain, la cavité ventriculaire résiduelle est toujours diminuée par rapport au volume préopératoire du VG. En sortant de CEC, il est important de minimiser la tension de paroi au moyen d'un vasodilatateur et de soutenir activement la fonction (inotropes, contrepulsion intra-aortique). La tachycardie est souvent obligatoire pour compenser le petit volume ventriculaire restant.
| Rupture de paroi libre |
|
En général sur la paroi antérieure ou latérale du VG, plus fréquente lors d'infarctus inaugural, associée à un infarctus étendu; la survie tient au fait que le péricarde couvre la lésion, mais la tamponnade est fréquente. Ne pas explorer le péricarde avant le clampage de l’aorte en CEC.
Après la correction (résection, patch et matelassage de la paroi), le volume ventriculaire est diminué ; le volume systolique est fixe et bas.
|
© BETTEX D, CHASSOT PG, Janvier 2008, Dernière mise à jour, Avril 2018
Références
- BECKER RC, GORE JM, LAMBREW C, et al. A composite view of cardiac rupture in the United States National Registry of Myocardial Infarction. J Am Coll Cardiol 1995; 25:1063-7
- LOPEZ-SENDON J, GONZALEZ A, LOPEZ DE SA E, et al. Diagnosis of subacute ventricular wall rupture after acute myocardial infarction: sensitivity and specificity of clinical, hemodynamic and echocardiographic criteria. J Am Coll Cardiol 1992; 19:1145-51
- O'GARA PT, KUSHNER FG, ASCHEIM DD, et al. 2013 ACCF/AHA Guideline for the management of ST-elevation myocardial infarction. Circulation 2013; 127:e362-425
