Corrélation avec le risque thrombotique
Lorsque sont apparus les premiers tests de réactivité plaquettaires pratiquables au lit du malade, on a pensé que la démonstration d’une persistance de l’agrégabilité sous clopidogrel serait un prédicteur indépendant des complications cardiovasculaires après infarctus ou PCI. Quatre études sont de bons exemples de cette espoir.
- Une agrégométrie par impédance électrique (MEA) pratiquée après la dose de charge de clopidogrel (600 mg) en cours de PCI avec pose de stents chez 1'608 patients montre que les faibles répondeurs (15% du collectif) ont un risque de thrombose de stent à 30 jours 9 fois supérieur à celui des répondeurs normaux (OR 9.4) et que leur mortalité est 3 fois plus élevée (OR 3.2) [41]. Lorsque la valeur-seuil est fixée au cinquième quintile (468 U), la surface sous la courbe ROC (Receiver Operating Characteristics) est de 0.78, ce qui indique un bonne valeur prédictive positive (Figure 29.14).
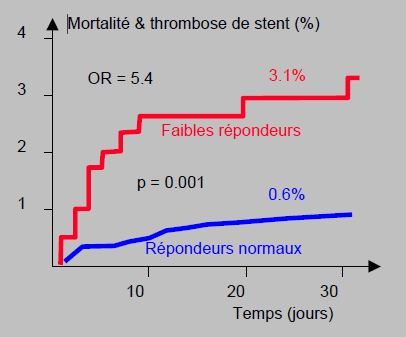
Figure 29.14 : Taux combiné de mortalité et de thrombose de stent à 30 jours en fonction de la réponse à la dose de charge de clopidogrel (600 mg) avant PCI et pose de stents [41]. Dans cet exemple, les patients qui conservent leur réactivité plaquettaire sous clopidogrel (faibles répondeurs) ont 5 fois plus de complications cardiovasculaires (OR 5.4) que ceux qui répondent normalement au médicament. Le test utilisé est l’agrégométrie par impédance électrique (Multiplate Electrical Aggregometry, MEA).
- Différents tests pratiqués après la dose de charge de clopidogrel (300-600 mg) en cours de PCI avec pose de stents chez 1'069 patients démontrent les variations de corrélation clinique selon l’examen pratiqué [8]. L’agrégométrie par luminescence (LTA), le VerifyNow™ et le Plateletworks™ révèlent que la persistance d’une réactivité élevée double le risque cardiovasculaire à 1 an (OR 2.1 – 2.5), alors que l’Impact™, le PFA-100™ et l’Innovance™ ne découvrent aucune corrélation avec le devenir des malades. Lorsque la valeur-seuil est fixée au cinquième quintile, la surface sous la courbe ROC est de 0.63, ce qui indique un valeur prédictive positive acceptable pour les trois premiers tests, mais non pour les trois autres qui ont une valeur ROC de 0.5 (Figure 29.15).
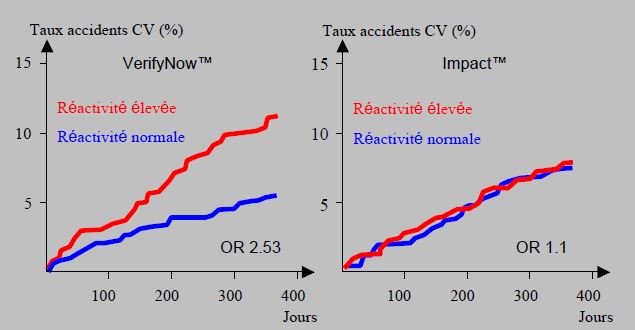
Figure 29.15 : Taux d’accidents cardiovasculaires majeurs à 1 an après PCI et pose de stents en fonction des résultats de 2 tests d’agrégabilité plaquettaire différents pratiqués après la dose de charge de clopidogrel (600 mg) en cours de PCI [8]. La persistance d’une réactivité élevée double le risque cardiovasculaire à 1 an (OR 2.53) avec le test VerifyNow™, mais n’est pas discriminante avec le test Impact™ (Impact-R™ ou Impact-ADP™) (OR 1.1).
- Chez 162 non-répondeurs au clopidogrel avant PCI et pose de stent, la dose de 300 mg est répétée de manière itérative jusqu’à ce que le test VASP-P indique que l’agrégabilité plaquettaire n’est plus que ≤ 50% ; à 30 jours, on relève 8 évènements ischémiques graves dans le groupe contrôle et aucun dans le groupe guidé par le VASP [5].
- Une activité plaquettaire résiduelle élevée sous clopidogrel est un prédicteur des complications à long terme ; dans une série de 8'582 patients à 1 an après pose de stents à élution (DES), elle est directement associée à la thrombose de stent (HR 2.49) et à l'infarctus (HR 1.42); la réactivité élevée sous aspirine, par contre, ne l'est pas [46].
Une méta-analyse de 20 études (9'187 patients) semble confirmer ces résultats : le maintien d’une réactivité plaquettaire sous aspirine et clopidogrel quintuple le risque de complications cardio-vasculaires majeures (OR 4.95) [2]. Mais les différents tests n’ont pas tous la même valeur prédictive.
- L’agrégométrie par luminescence (LTA) a une valeur prédictive pour la mortalité, l’infarctus et la thrombose de stent (OR 4.2, 2.9 et 3.7, respectivement) ;
- Le VerifyNow™ prédit la mortalité et l’infarctus (OR 2.3 et 2.9), mais non la thrombose de stent ;
- L’agrégométrie par impédance (MEA) prédit l’infarctus et la thrombose de stent (OR 4.0 et 13.9) mais non la mortalité ;
- Le VASP-P n’a pas de valeur prédictive significative ; il est très sensible mais trop spécifique pour le récepteur P2Y12 et ne rend pas compte de l’agrégabilité globale.
Dans cette méta-analyse, la prévalence de faibles répondeurs est 32% de la population, mais cette prévalence est relative, car elle augmente avec la sensibilité des examens et diminue si la valeur-seuil est fixée plus haut. Les discordances entre les différentes techniques restent élevées, puisque le facteur de corrélation moyen entre elles est < 0.7 (r = 0.55 - 0.78) [4,10,18,30,48]. Le problème d’une telle méta-analyse est de comparer l’incomparable, puisque chaque test mesure autre chose. Plus cohérente est la comparaison des résultats du même examen. Par exemple, 6 études utilisant toutes le test VerifyNow™ montrent une association plus réaliste entre la persistance d’une réactivité plaquettaire sous aspirine et clopidogrel et les complications cardiovasculaires après PCI et pose de stents. Cette relation est claire lorsque les patients sont dans le 4ème quartile (la plus forte réactivité plaquettaire résiduelle), mais non lorsqu’ils sont dans le 1er ou 2ème quartile ; le HR est 2.62 dans le premier cas, 1.13 dans le deuxième [7]. Une réactivité résiduelle > 230 unités PRU est significativement associée à la thrombose de stent (HR 3.11) (Figure 29.16).
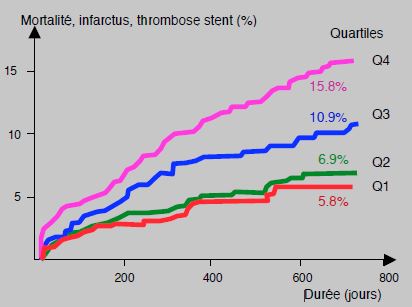
Figure 29.16 : Courbes de la probabilité de complications ischémiques et de décès pendant 2 ans après PCI et pose de stents, en fonction du degré de réactivité plaquettaire résiduelle sous clopidogrel (méta-analyse de 6 études utilisant le test VerifyNow™ (3'059 patients). Le HR est 1.13 dans le 2ème quartile (Q2), 1.82 dans le troisième (Q3) et 2.62 dans le quatrième (Q4). La corrélation n’est bonne que dans les cas de forte réactivité résiduelle (très faible réponse au clopidogrel) [Extrait de : Braar SS, et al. J Am Coll Cardiol 2011;58:1945-54, référence 7].
Récemment, une vaste étude (2'610 patients) a évalué l'impact d'un test de fonction plaquettaire sur le devenir des malades placés sous prasugrel après un syndrome coronarien aigu, puis passés secondairement sous clopidogrel en fonction des résultats de ce test utilisé comme monitorage de l'efficacité anti-agrégante; 39% des malades ont dû retourner sous prasugrel à cause d'un blocage inadéquat sous clopidogrel. A 12 mois, l’incidence d’événement ischémique est identique dans les deux groupes (continuation du prasugrel vs passage au clopidogrel), et celle des hémorragies légèrement inférieure dans le groupe clopidogrel (HR 0.81) [40].
Aussi attrayants que puissent être ces résultats, ils n’offrent pas pour autant une évidence suffisante pour justifier l’utilisation de routine de ces tests lors de tout traitement antiplaquettaire [1,17]. En effet, plusieurs constations s’imposent [3,9,11,15,39,42,45,47].
- La corrélation entre les tests est faible, car ils mesurent chacun un aspect différent du processus plaquettaire.
- Aucun des tests rapides ne peut être considéré comme un standard, bien que le VerifyNow™ et le Multiplate™ soient devenus la référence parce qu’ils sont les plus utilisés ; l’étalon est le LTA (light transmittance agregometry), mais il réclame un travail de laboratoire complexe.
- La pertinence des tests de réactivité à l’aspirine est douteuse, car leurs résultats ne sont corrélés ni au risque thrombotique ni au risque hémorragique; ils ne sont pas recommandés.
- L’association entre la réactivité plaquettaire sous clopidogrel et les complications cardiaques ne se révèle significative que dans les cas à haut risque thrombotique, dans la période initiale, et chez les patients revascularisés : syndrome coronarien aigu, maladie coronarienne instable, stents à risque, etc. Elle n’est pas significative en cas d’angor stable ou chez les malades non-revascularisés.
- Les tests montrent un lien entre l’agrégabilité plaquettaire résiduelle et les évènements cardiaques précoces (< 30 jours) en cas de SCA ou de PCI, mais non avec les complications à plus long terme. De plus, la réactivité plaquettaire sous clopidogrel se modifie avec le temps, ce qui affaiblit la relation entre le test de départ et les résultats cliniques ; le test à 1 mois est un meilleur prédicteur du long terme, mais il est pratiqué trop tard pour permettre un choix sélectif de l’antiplaquettaire.
- Les tests de réactivité plaquettaire peuvent avoir un sens au niveau d’une population de patients, mais il y a peu de chance qu’ils aient un impact sur un traitement individuel.
- Lorsqu’ils sont ajustés aux autres variables (anatomie coronarienne, type de stents, problèmes techniques, comorbidités, etc), les résultats perdent beaucoup de leur impact.
- En phase aiguë, le plasma contient d’innombrables molécules liées à la réaction inflammatoire ; elles sont de puissants déclencheurs de l’agrégation plaquettaire, qui dépend donc autant de ces éléments plasmatiques que de la réactivité propre des thrombocytes.
- La valeur pronostique modeste des tests sur le plan clinique et la rareté de l’événement mesuré (incidence de la thrombose de stent < 2%) ont deux conséquences : 1) la probabilité que la généralisation de ces tests aient un impact significatif est faible, et 2) la taille des échantillons de patients requise pour démontrer leur valeur ou leur inefficacité est tellement élevée que des études randomisées de haut degré d’évidence ont peu de chance de voir le jour.
Ainsi, une étude propective de 201 patients porteurs de stents et opérés en chirurgie non-cardiaque est incapable de mettre en évidence une association entre les accidents cardiaques postopératoires à 30 jours et le degré d'inhibition plaquettaire périopératoire [50]. La capacité de réduire l’agrégabilité plaquettaire in vitro n’est donc pas une garantie de l’efficacité clinique du traitement [45]. De ce fait, les tests génétiques et les tests d'agrégabilité peuvent être envisagés dans des situations spécifiques pour contribuer à une décision thérapeutique, mais ils ne peuvent aucunement être recommandés de routine pour ajuster la bithérapie [49].
| Impact clinique des tests de fonction plaquettaire sur le risque thrombotique |
| Les corrélations des tests de réactivité plaquettaire avec le devenir clinique des patients se sont révélées décevantes. La persistance de la réactivité plaquettaire sous clopidogrel n’est liée aux complications cardiovasculaires que pendant la période précoce après SCA et pose de stents et dans les cas à haut risque thrombotique. La valeur prédictive des tests est très faible en cas d’angor stable, chez les patients non-revascularisés et sur le pronostic à long terme. A une large échelle, les tests de réactivité à l’aspirine et au clopidogrel sont faiblement corrélés au risque thrombotique. Ils ne permettent pas de choisir l’agent antiplaquettaire ou son dosage de manière cohérente. |
Corrélation avec le risque hémorragique
Les malades dont la réactivité plaquettaire est effondrée sous bithérapie sont aussi ceux qui courent le plus grand danger de pertes sanguines, qu’elles soient spontanées ou peropératoires [16,21,28,51,52]. Toutefois, cette relation n’est apparente que dans les valeurs très basses de l’agrégométrie (Figure 29.17-1).
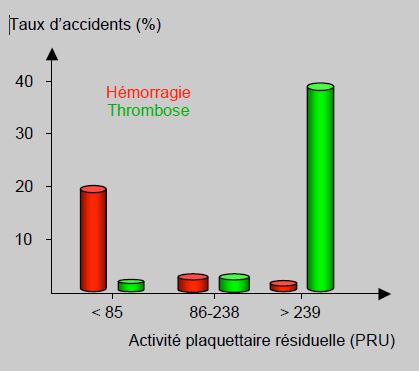
Figure 29.17-1 : Taux d’accidents cardio-vasculaires après PCI et stents en fonction de l’activité plaquettaire résiduelle sous aspirine et clopidogrel mesurée avec le VerifyNow™. Le risque thrombotique (en vert) croît de manière logarithmique avec la réactivité résiduelle sous bithérapie, alors que le risque hémorragique (en rouge) augmente brusquement lorsque les plaquettes sont efficacement bloquées [d’après 43]. Dans la zone intermédiaire, de larges variations dans l’agrégométrie ne se traduisent par aucune modification du risque hémorragique ni thrombotique. On retrouve le même profil d’incidence avec d’autres tests.
La corrélation entre la mesure de la réactivité plaquettaire in vitro et le risque hémorragique n’a jamais pu être démontrée de manière convaiquante, parce que les saignements restent stables sur une large plage de valeur des tests dans la zone intermédiaire, et parce que les plaquettes disposent d’autres récepteurs encore fonctionnels lorsqu’une substance bloque le récepteur P2Y12 (thiénopyridines, ticagrelor) ou COX-1 (aspirine) [2,38,47]. Cette corrélation peut être améliorée en procédant à plusieurs tests évaluant l’activité de différents récepteurs. Ainsi chez les patients sous un agent inhibant le recepteur ADP P2Y12, la mesure combinée de la réactivité à la thrombine (récepteur PAR1-4) améliore la corrélation avec le risque hémorragique peropératoire en chirurgie cardiaque [38]. Elle devient également plus fiable en combinant l'acide arachidonique, l'ADP et la réactivité à la thrombine (TRAP) comme initiateurs (Multiplate™ aggregomerty): chez 90 patients dont le ticagrelor a été interrompu 35 heures avant des pontages aorto-coronariens, 63% des hémorragies sévères sont survenues chez ceux qui avaient une valeur pour l'ADP < 22 U, et seulement 14% chez ceux dont la valeur était > 22 U; le facteur de corrélation n'est cependant que de 0.73 [23].
Ces tests ont également un impact sur les délais d’interruption préopératoire des antiplaquettaires. Actuellement, ces délais sont fixés arbitrairement en fonction de la pharmacocinétique de la substance et du renouvellement plaquettaire physiologique. Or quelques premières études démontrent que l’effet résiduel de l’aspirine et du clopidogrel dépend davantage de la réactivité propre de l’individu à la substance que du délai entre son arrêt et l’intervention [19,34,36]. Ce délai peut être raccourci chez les hyporépondeurs, car leur risque hémorragique est plus faible que celui des normorépondeurs. D’autre part, l’agrégabilité mesurée par ces tests a une certaine corrélation avec le taux de transfusion plaquettaire peropératoire [37]. Ainsi, des pontages aorto-coronariens en CEC (180 patients) pratiqués 1 jour, 3-5 jours ou > 5 jours après l’arrêt du clopidogrel en fonction de la réactivité résiduelle des plaquettes au TEG-Platelet Mapping™ (MAADP respectivement > 50 mm, 35-50 mm et < 35 mm) ont présenté des pertes sanguines équivalentes à celles des malades sans antiplaquettaire, et ceci avec un délai d’attente moyen de 2.7 jours seulement [22]. Dans le cas de pontages à cœur battant (300 patients), le délai d’arrêt du clopidogrel est ramené à 3.6 jours et les saignements diminués de 40% en testant la réactivité plaquettaire des patients avec le PFA-100™ et en y adaptant la durée d’attente préopératoire [25]. Ceci tend à prouver que les tests d’agrégabilité permettraient d’optimaliser la fenêtre pendant laquelle les patients ne sont plus protégés par l’antiplaquettaire avant des interventions à haut risque hémorragique.
| Impact clinique des tests de fonction plaquettaire sur le risque hémorragique |
|
Dans la population générale, les tests de réactivité in vitro à l’aspirine et aux thiénopyridines sont faiblement corrélés au risque hémorragique. Ils n’anticipent le risque de saignement que lorsque l’inhibition plaquettaire est très profonde. Par contre, ils peuvent être utiles pour adapter la durée d’interruption préopératoire à la réactivité des patients dans les interventions à risque hémorragique.
|
Fenêtre thérapeutique
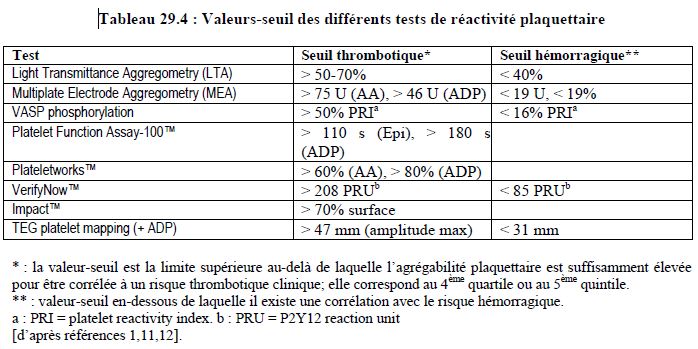
Comme les évènements thrombotiques persistent sous antiplaquettaires avec une incidence d’environ 10% (effet-plafond), il est important que le bénéfice thérapeutique ne soit pas contrebalancé par un risque hémorragique excessif. Outre la perte sanguine, l’hémorragie entraîne une agravation du risque d’accidents ischémiques myocardiques [12,20,27,29]. Le risque hémorragique est proportionnel à l’intensité du blocage de l’agrégation plaquettaire, ainsi que l'ont démontré de nombreuses études [16,21,28,51,52]. Il existe des valeurs-seuil de la réactivité plaquettaire en dessous de laquelle le risque hémorragique devient prépondérant parce que le blocage plaquettaire est quasi-complet (voir Tableau 29.4), comme le révèle par exemple la réactivité résiduelle sous clopidogrel mesurée au VerifyNow™ (voir ci-dessus Figure 29.17-1) [43].
La représentation graphique du taux d’accidents cardiovasculaires après PCI et stents en fonction de l’activité plaquettaire résiduelle sous aspirine et clopidogrel mesurée avec le VerifyNow™ montre que les complications s’accumulent dans le 4ème quartile et que la courbe est curvilinéaire (Figure 29.17-2) [14,26,32,34,35].
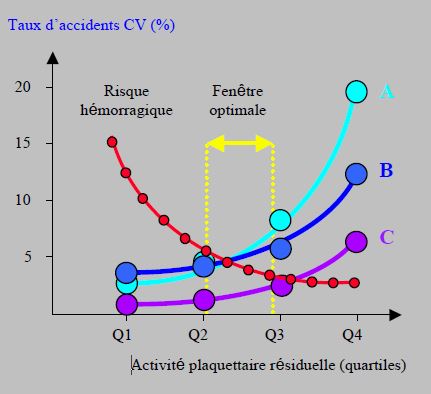
Figure 29.17-2 : Taux d’accidents cardio-vasculaires thrombotiques après PCI et stents en fonction de l’activité plaquettaire résiduelle sous aspirine et clopidogrel mesurée avec le VerifyNow™ dans 3 études (courbes bleues) [A : réf 32, B : réf 26, C : réf 35] ; les complications s’accumulent dans le plus haut quart (4ème quartile, Q4), les courbes sont curvilinéaires. Réduire l’activité plaquettaire du quatrième quart jusqu’à 50% apporte un bénéfice largement plus important que la réduire de 50% jusqu’au premier quartile (Q1). La courbe du risque hémorragique (en rouge) est en miroir des précédentes et varie de manière inverse mais aussi curvilinéaire. Ces 2 familles de courbes déterminent une fenêtre optimale (en jaune) qui offre la meilleure combinaison entre un risque thrombotique abaissé et un risque hémorragique acceptable [6,33,34,35,44,47].
Réduire l’activité plaquettaire de 100% jusqu’à 50% apporte un bénéfice largement plus important que la réduire de 50% jusqu’à 0%, comme le prouve d’ailleurs l’efficacité du clopidogrel qui ne diminue l’agrégabilité que de 40-60% [6,13]. D’autre part, l’illustration du risque hémorragique est une courbe curvilinéaire en miroir des précédentes. Ces deux familles de courbes déterminent une fenêtre optimale qui offre la meilleure combinaison entre un risque thrombotique abaissé et un risque hémorragique acceptable [43,44,47]. Plusieurs études ont clairement démontré qu’une réactivité intermédiaire est le meilleur compromis. Dans cette fenêtre médiane, le risque global (thrombotique + hémorragique) est 2-8 fois moindre par rapport à celui qui est présent dans la zone de faible agrégabilité plaquettaire résiduelle (forte sensibilité au clopidogrel) et dans celle de forte agrégabilité plaquettaire résiduelle (faible sensibilité au clopidogrel) [9,24,33,42,43].
C’est dans cette fenêtre thérapeutique que devrait se trouver le patient à long terme. Pendant le premier mois après le SCA ou la pose de stents à haut risque, au contraire, la situation est très instable et le risque d’occlusion vasculaire très élevé ; malgré le danger d’hémorragie, il est important que l’inhibition plaquettaire soit maximale pendant cette période [6,42,44,47].
| Fenêtre thérapeutique |
| La relation entre la valeur des tests d’agrégométrie et le risque thrombotique ou le risque hémorragique est de type logarithmique : dans la zone intermédiaire de dépression modérée de la fonction plaquettaire, l’hémorragie et la thrombose ne dépendent pas de la valeur du test. A très faible ou très forte activité plaquettaire résiduelle, par contre, la relation devient marquée avec le risque hémorragique ou avec le risque thrombotique, respectivement. Il existe un point d’équilibre optimal dans l’inhibition plaquettaire (fenêtre thérapeutique) où le risque thrombotique est efficacement diminué sans que le risque hémorragique soit excessif. Un blocage intense des plaquettes, au risque de saignements importants, n’est requis que dans les 30-60 premiers jours après SCA ou implantation de stents. |
© CHASSOT PG, DELABAYS A, SPAHN D Mars 2010, dernière mise à jour Août 2018
Références
- AMSTERDAM EA, WENGER NK, BRINDIS RG, et al. 2014 AHA/ACC Guideline for the management of patients with non-ST-elevation acute coronary syndrome. J Am Coll Cardiol 2014; 64: e139-e228
- ARADI D, KOMOCSI A, VOROBCSUK A, et al. Prognostic significance of high on-clopidogrel platelet reactivity after percutaneous coronary intervention: Systematic review and meta-analysis. Am Heart J 2010; 160:543-51
- ARADI D, STOREY RF, KOMOCSI A, et al. Expert position paper on the role of platelet function testing in patients undergoing percutaneous coronary intervention. Eur Heart J 2014; 35:209-15
- BIDET A, JAIS C, PUYMIRAT E, et al. VerifyNow and VASP phosphorylation assays give similar results for patients receiving clopidogrel, but they do not always correlate with platelet aggregation. Platelets 2010; 21:94-100
- BONNELLO L, CAMOIN-JAU L, ARQUES S, et al. Adjusted clopidogrel loading doses according to vasodilator stimulated phosphoprotein phosphorylation index decrease rate of major adverse cardiovascular events in patients with clopidogrel resistance. J Am Coll Cardiol 2008; 51:1404-11
- BONNELLO L, TANTRY US, MARCUCCI R, et al. Consensus and future directions on the definition of high on-treatment platelet reactivity to adenosine diphosphate. J Am Coll Cardiol 2010; 56:919-33
- BRAR SS, Ten BERG J, MARCUCCI R, et al. Impact of platelet reactivity on clinical outcomes after percutaneous coronary intervention : a collaborative meta-analysis of individual participant data. J Am Coll Cardiol 2011 ; 58 :1945-54
- BREET NJ, VAN WERKUM JW, BOUMANS HJ, et al. Comparison of platelet function tests in predicting clinical outcome in patients undergoing coronary stent implantation. JAMA 2010; 303:754-62
- CAMPO G, PARRINELLO G, FERRARESI P, et al. Prospective evaluation of on-clopidogrel platelet reactivity over time in patients treated with percutaneous coronary intervention. J Am Coll Cardiol 2011 ; 57 :2474-83
- CUISSET T, FRERE C, POYET R, et al. Clopidogrel response: Head-to-head comparison of different assays to identify clopidogrel non responder patients after coronary stenting. Arch Cardiovasc Dis 2010; 103:39-45
- CUISSET T, QUILICI J, LOOSVELD M, et al. Comparison between initial and chronic response to clopidogrel therapy after coronary stenting for acute coronary syndrome and influence on clinical outcomes. Am Heart J 2012; 164:327-33
- EIKELBOOM JW, MEHTA SR, ANAND SS, et al. Adverse impact of bleeding on prognosis in patients with acute coronary syndromes. Circulation 2006; 114:774-82
- FERREIRO JL, SIBBING D, ANGIOLILLO DJ. Platelet function testing and risk of bleeding complications. Thromb Haemost 2010; 103:1128-35
- GEISLER T, GAWAZ M, STEINHUBL SR, et al. Current strategies in antiplatelet therapy - Does identification of risk and adjustment of therapy contribute to more effective, personalized medicine in cardiovascular disease ? Pharmacol Ther 2010; 127:95-107
- GOROG DA, FUSTER V. Platelet function tests in clinical cardiology. Unfulfilled expectations. J Am Coll Cardiol 2013; 61:2115-29
- GURBEL PA, BLIDEN KP, BUTLER K, et al. Response to ticagrelor in clopidogrel nonresponders and responders and effect of switching therapies. The RESPOND study. Circulation 2010; 121:1188-99
- HAMM CW, BASSAND JP, AGEWALL S, et al. ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation. Eur Heart J 2011; 32:2999-3054
- JAKUBOWSKI JA, LI YG, SMALL DS, et al. A comparison of the VerifyNow P2Y12 point-of-care device and light transmission aggregometry to monitor platelet function with prasugrel and clopidogrel: An integrated analysis. J Cardiovasc Pharmacol 2010; 56:29-37
- JAMBOR C, VON PAPE KW, SPANNAGL M, et al. Multiple Electrode whole blood Aggregometry, PFA-100, and in vivo Bleeding Time for the point-of-care assessment of aspirin-induced platelet dysfunction in the preoperative setting. Anesth Analg 2011; 113:31-9
- KAMEL H, JOHNSTON C, KIRKHAM JC, et al. Association between major perioperative hemorrhage and stroke or Q-wave myocardial infarction. Circulation 2012; 126:207-12
- KWAK YL. KIM JC, CHOI YS, et al. Clopidogrel responsiveness regardless of the discontinuation date predicts increased blood loss and transfusion requirement after off-pump coronary artery bypass graft surgery. J Am Coll Cardiol 2010; 56:1994-2002
- MAHLA E, SUAREZ TA, BLIDEN KP, et al. Platelet function measurement-based strategy to reduce bleeding and waiting time in clopidogrel-treated patients undergoing coronary artery bypass graft surgery. Circ Cardiovasc Interv 2012; 5:261-9
- MALM CJ, HANSSON EC, AKESSON J, et al. Preoperative platelet function predicts perioperative bleeding complications in ticagrelor-treated cardiac surgery patients: a prospective observational study. Br J Anaesth 2016; 117:309-15
- MANGIACAPRA F, PATTI G, BARBATO E, et al. A therapeutic window for platelet reactivity for patients undergoing elective percutaneous coronary intervention. JACC Cardiovasc Interv 2012; 5:281-9
- MANNACIO V, MEIER P, ANTIGNANO A, et al. Individualized strategy for clopidogrel suspension in patients undergoing off-pump coronary surgery for acute coronary syndrome. A case-control study. J Thorac Cardiovasc Surg 2014; 148:1299-306
- MARCUCCI R, GORI AM, PANICCIA R, et al. Cardiovascular death and nonfatal myocardial infarction in acute coronary syndrome patients receiving coronary stenting are predicted by residual platelet reactivity to ADP detected by a point-of-care assay: a 12-month follow-up. Circulation 2009; 119:237-42
- MEHRAN R, POCOCK S, NIKOLSKY E, et al. Impact of bleeding on mortality after percutaneous coronary intervention results from a patient-level pooled analysis of the REPLACE-2, ACUITY, and HORIZONS-AMI trials. JACC Cardiovasc Interv 2011; 4:654-64
- MEHTA SR, YUSUF S, PETERS RJ, et al. Effects of pretreatment with clopidogrel and aspirin followed by long-term therapy in patients undergoing percutaneous coronary intervention: the PCI-CURE study. Lancet 2001; 358:527-33
- MUSUMECI G, ROSSINI R, LETTIERI C, et al. Prognostic implications of early and long-term bleeding events in patients on one-year dual antiplatelet therapy following drug-eluting stent implantation. Catheter Cardiovasc Interv 2012; 80:395-405
- PANICCIA R, ANTONUCCI E, MAGGINI N, et al. Comparison of methods for monitoring residual platelet activity after clopidogrel by point-of-care tests on whole blood in high-risk patients. Thromb Haemost 2010; 104:287-92
- PARODI G, MARCUCCI R, VALENTI R, et al. High residual platelet reactivity after clopidogrel loading and long-term cardiovascular events among patients with acute coronary syndromes undergoing PCI. JAMA 2011; 306:1215-23
- PATTI G, NUSCA A, MANGIACAPRA F, et al. Point-of-care measurement of clopidogrel responsiveness predicts clinical outcome in patients undergoing percutaneous coronary intervention. Results of the ARMYDA-PRO study. J Am Coll Cardiol 2008; 52:1128-33
- PRICE MJ. Bedside evaluation of thienopyridine antiplatelet therapy. Circulation 2009; 119:2625-32
- PRICE MJ, COLEMAN JL, STEINHUBL SR, et al. Onset and offset of platelet inhibition after high-dose clopidogrel loading and standard daily therapy measured by a point-of-care assay in healthy volunteers. Am J Cardiol 2006; 98:681-4
- PRICE MJ, ENDEMANN S, GOLLAPUDI RR, et al. Prognostic significance of post-clopidogrel platelet reactivity assessed by a point-of-care assay on thrombotic events after drug-eluting stent implantation. Eur Heart J 2008;29:992-1000
- PRICE MJ, TEIRSTEIN PS. Dynamics of platelet functional recovery following a clopidogrel loading dose in healthy volunteers. Am J Cardiol 2008; 102:790-5
- RAHE-MEYER N, WINTERHALTER M, HARTMANNN J, et al. An evaluation of cyclooxygenase-1 inhibition before coronary artery surgery: Aggregometry versus patient self-reporting. Anesth Analg 2008; 107: 1791-7
- RANUCCI M, CODELLA D, BARYSHNIKIVA E, DI DEDDA U. Effect of preoperative P2Y12 and thrombin platelet receptor inhibition on bleeding after cardiac surgery. Br J Anaesth 2014; 113:970-6
- SHARMA RK, VOELKER DJ, SHARMA R, et al. Evolving role of platelet function testing in coronary artery interventions. Vasc Health Risk Manag 2012; 8:65-75
- SIBBING D, ARADI D, JACOBSHAGEN C, et al. Guided de-escalation of antiplatelet treatment in acure coronary syndrome patients undergoing percutaneous coronary intervention (TROPICAL-ACS): a randomised, open-label, multicentre trial. Lancet 2017; 390:1747-57
- SIBBING D, BRAUN S, MORATH T, et al. Platelet reactivity after clopidogrel treatment assessed with point-of-care analysis and early drug-eluting stent thrombosis. J Am Coll Cardiol 2009; 53:849-56
- SIBBING D, BYRNE RA, BERNLOCHNER I, KASTRATI A. High platelet reactivity and clinical outcome – Fact and fiction. Thromb Haemost 2011; 106:191-202
- SIBBING D SCHULZ S, BRAUN S, et al. Antiplatelet effects of clopidogrel and bleeding in patients undergoing coronary stent placement. J Thromb Haemost 2010; 8:250-6
- SILLER-MATULA JM, TRENK D, SCHRÖR K, et al. How to improve the concept of individualised antiplatelet therapy with P2Y12 receptor inhibitors – is an algorithm the answer ? Thromb Haemost 2015; 113:37-52
- STEINHUBL SR. The illusion of “optimal” platelet inhibition. JACC Cardiovasc Interv 2012; 5:278-80
- STONE GW, WITZENBICHLER B, WEISZ G, et al. Platelet reactivity and clinical outcomes after coronary artery implantation of drug-eluting stents (ADAPT-DES): a prospective multicentre registry study. Lancet 2013; 382:614-23
- TANTRY US, BONELLO L, ARADI D, et al. Consensus and update on the definition of on-treatment platelet reactivity to adenosine diphosphate associated with ischemia and bleeding. J Am Coll Cardiol 2013 ; 62 :2261-73
- VELIK-SALCHNER C, MAIER S, INNERHOFER P. Point-of-care whole blood impedance aggregometry versus classical light transmission aggregometry for detecting aspirin and clopidogrel: The results of a pilot study. Anesth Analg 2008; 107:1798-806
- VALGIMIGLI M, BUENO H, BYRNE RA, et al. 2017 ESC focused update on dual antiplatelet therapy in coronary artery disease developed in collaboration with EACTS. Eur J Cardio-Thorac Surg 2017; 00:1-45
- WASOWICZ M, SYED A, WIJEYSUNDERA DN et al. Effectiveness of platelet inhibition on major adverse cardiac events in noncardiac surgery after percutaneous coronarxy intervention: a prospective cohort study. Br J Anaesth 2016; 116:493-500
- WIVIOTT SD, BRAUNWALD E, McCABE CH, et al. Prasugrel versus clopidogrel in patients with acute coronary syndromes. N Engl J Med 2007; 357:2001-15
- YUSUF S, ZHAO F, MEHTA SR, et al. Effects of clopidogrel in addition to aspirin in patients with acute coronary syndrome without ST-segment elevation. N Engl J Med 2001; 345:494-502
