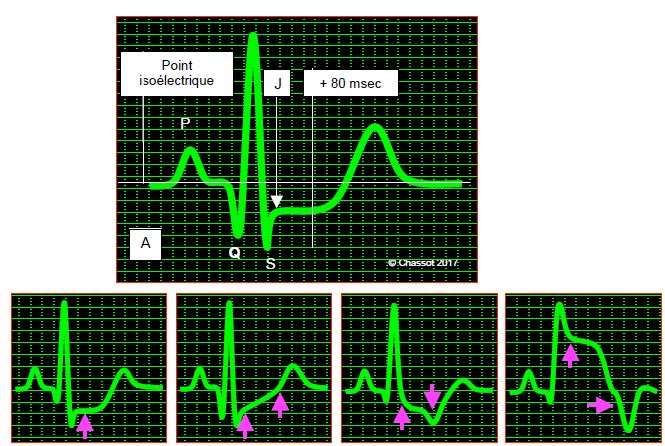
Figure 6.2: Segment ST. A: Le sous-décalage est mesuré 80 msec après le point J par rapport à la ligne isoélectrique repérée dans l'espace PQ. Formes variables du segment ST. B: sous-décalage horizontal. C: segment oblique ascendant. D: segment oblique descendant. E: sus-décalage.
- Sous-décalage horizontal ou descendant de plus de 1.0 mm (> 0.1 mV) survenant 60 à 80 msec après le point J (jonction entre l'onde S et le segment ST) ;
- Sous-décalage ascendant lent de plus de 2 mm (> 0.2 mV) survenant 60 à 80 msec après le point J ;
- Sus-décalage de plus de 1 mm (> 0.1 mV) par rapport à la ligne isoélectrique dans une dérivation non-Q ;
- Durée du sous-décalage supérieure à 20 secondes (20-30 cycles cardiaques).
- Hypertrophie ventriculaire gauche (HVG) ;
- Retard de conduction (BBG) ;
- Imprégnation de digoxine ou de quinidine (aspect cupulliforme) ;
- Hypoglycémie, hypothermie ;
- Wolff-Parkinson-White, maladie de Barlow, dysautonomie ;
- En anesthésie : hyperventilation, modifications de la position du patient, ouverture de la cage thoracique.
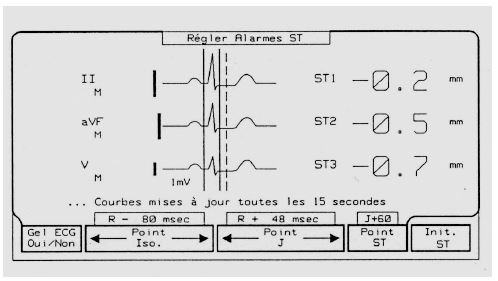
Figure 6.3 : Exemple de réglage manuel de l’analyse du segment ST sur un moniteur. On règle la barre du point isoélectrique au niveau de l’espace PQ 40-80 msec avant le QRS et celle du point J de manière à ce qu’elle coupe le tracé à l’intersection entre l’onde S et le segment ST. La barre traitillée du point ST est réglée à + 60 ou + 80 msec selon la fréquence cardiaque; elle se positionne à l’endroit où se fait le calcul du décalage électrique entre le segment ST et la ligne isoélectrique (ligne de base de l’ECG). Sur les moniteurs les plus récents, ces ajustements sont automatisés. Les risques de dérive électrique obligent à procéder régulièrement au contrôle de ces réglages en cours d’intervention. Les appareils modernes y procèdent automatiquement.
Immédiatement après des pontages aorto-coronariens (PAC), une surélévation ST peut être due à des embolies gazeuses peropératoires, à des embolies de débris athéromateux (thrombendarterectomie coronarienne), au défaut d'un pontage ou à un vasospasme. Dans le premier cas, elle disparaît spontanément en quelques minutes; dans le dernier, elle est une indication à un vasodilatateur approprié (diltiazem ou nifédipine selon la fréquence cardiaque). Comme il est placé antérieurement dans la racine de l’aorte, l’orifice de la coronaire droite draine naturellement l’air qui pourrait provenir d’une ouverture chirurgicale des cavités gauches chez un patient en décubitus dorsal. Cela se traduit par des signes d’ischémie tronculaire dans ce territoire: surélévation du segment ST et onde de Pardee en DII.
Le segment ST n’est pas le seul marqueur électrique des évènements ischémiques; la souffrance hypoxique du myocarde se traduit également par d'autres éléments.
- Des modifications de l'onde T, qui devient pointue et symétrique (lésion sous-endocardique) ou s'inverse (lésion transmurale). Une onde T pointue et inversée est pathognomique des lésions de reperfusion; elle est transitoire.
- Des diminutions d'amplitude de l'onde R.
- Des blocs de branche intermittents.
- Des arythmies ventriculaires.
| Surveillance ST |
|
La valeur du segment ST se mesure 60-80 msec après le point J (jonction entre l'onde S et le segment ST). Critères d’ischémie : - Sous-décalage horizontal ou descendant de plus de 1.0 mm (> 0.1 mV)
- Sous-décalage ascendant lent de plus de 2 mm (> 0.2 mV)
- Sus-décalage de plus de 1 mm (> 0.1 mV)
Plusieurs éléments interfèrent avec la lecture du segment ST : HVG, BBG, digitale, hypoglycémie, hypothermie, modifications de la position du cœur, ouverture de la cage thoracique. |
© CHASSOT PG Mars 2008 Mises à jour Janvier 2011, Mars 2012, Mars 2015, Août 2017
Références
- JAIN U. New developments in perioperative cardiovascular monitoring. Appl Cardiopulm Pathophysiol 1994; 5:79-91
- LANDESBERG G, MOSSERI M, WOLF Y, et al. Perioperative myocardial ischemia and infarction: identification by continuous 12-lead electrocardiogram with on-line ST-segment monitoring. Anesthesiology 2002; 96:264-70
- LEUNG JM, VOSKANIAN A, BELLOWS WH, et al. Automated electrocardiographic ST segment trending monitors: Accuracy in detetcting myocardial ischemia. Anesth Analg 1998; 87:4-10
- LONDON MJ, KAPLAN JA. Advances in electrocardiographic monitoring. in: KAPLAN JA. Cardiac anesthesia. Saunders Co, Philadelphia 1993, pp 299-341
- SCHAMROTH L. The electrocardiology of coronary artery disease. Blackwell, Oxford 1984