Hypertension pulmonaire et ventricule droit
Les pathologies pulmonaires induisent fréquemment une augmentation chronique des résistances artérielles pulmonaires (RAP > 240 dynes•s•cm-5 ou > 3 U Wood) et une hypertension artérielle pulmonaire (PAPmoy > 25 mmHg au repos) [7]. Cette HTAP fait partie de l'ensemble assez vaste de l'hypertension pulmonaire (HTP) qui comprend cinq groupes d'étiologies (voir Chapitre 12 Hypertension pulmonaire) [12].
- 1 - Hypertension artérielle pulmonaire (HTAP): idiopathique, cardiopathies congénitales, toxicité médicamenteuse, HTAP persistante du nouveau-né;
- 2 - HTP liée à une cardiopathie gauche (postcapillaire): insuffisance ventriculaire gauche, pathologie mitrale;
- 3 - HTAP liée à une pneumopathie: BPCO, hypoventilation, haute altitude;
- 4 - HTAP après thrombo-embolie;
- 5 - Hypertension pulmonaire non-classée: sarcoïdose, anémie hémolytique, obstruction.
Dans les groupes 1, 3, 4 et 5, l'hypertension est précapillaire; la POG et la PAPO sont normales et le gradient transpulmonaire est > 12 mmHg. Dans le groupe 2, l'hypertension est postcapillaire: la POG et la PAPO sont élevées et le gradient transpulmonaire est bas. Le pronostic de l’HTAP est très réservé. Dans toutes les affections auxquelles elle est associée, l’hypertension pulmonaire est un facteur aggravant majeur. En chirurgie, elle augmente de 2 à 5 fois la mortalité opératoire [8]. D’une manière générale, la survie est la plus faible dans l’HTAP de la maladie thromboembolique (survie à 5 ans sans chirurgie : 55%). Elle est meilleure dans l’HTAP primaire et l'HTAP des pneumopathies (survie à 5 ans : 66%), et la plus élevée dans les cardiopathies congénitales (survie à 5 ans : > 90%) [8]. La mortalité n’est pas associée à la valeur de la PAP en elle-même, mais à l’étiologie, à la défaillance du VD et à la valeur des RAP (> 10 unités Wood). L'élément capital dans l'appréciatoin de l'HTP est la fonction du VD. La présence d'une hypertension pulmonaire est liée à la capacité du VD à générer chroniquement des pressions élevées. Une PAP de 80/40 mmHg signifie que le VD est capable de soutenir ce régime de pression. La défaillance droite se traduit au contraire par l’impossibilité de travailler contre une telle postcharge : la PAP tend à redescendre, alors que la situation hémodynamique empire (Figure 21.21) [6]. La gravité et le pronostic de la maladie tiennent donc davantage à l'altération de la fonction ventriculaire droite qu’à la valeur de la PAP en elle-même.
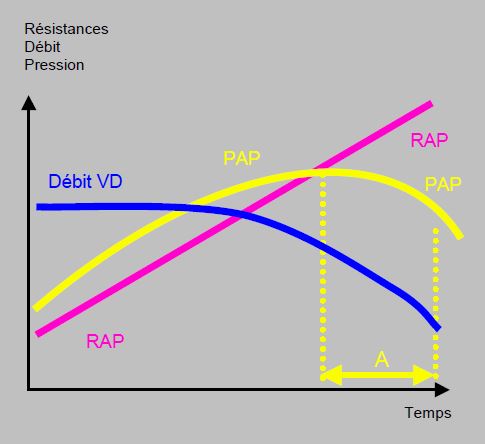
Figure 21.21: Schématisation de la relation entre les résistances artérielles pulmonaires (RAP), le débit du VD et la pression artérielle pulmonaire (PAP). L’HTAP est fonction de la capacité du VD à générer chroniquement des pressions pulmonaires élevées. Dès que le VD défaille, la PAP tend à redescendre, alors que la situation hémodynamique empire et que les RAS continuent à augmenter. Dans le laps de temps A (en jaune), la PAP mesurée est plus basse que précédemment, non par amélioration de la situation mais pas baisse de fonction du VD. La gravité clinique et le pronostic de la maladie tiennent donc davantage à la fonction ventriculaire droite qu’à la valeur de la PAP en elle-même [5].
L'hypertrophie et la dilatation du VD font basculer le septum interventriculaire dans la cavité gauche. Cette modification de l'interdépendance ventriculaire par le déplacement du septum a deux conséquences: elle restreint le remplissage diastolique du VG et fait perdre au VD l'importante assistance que lui procure le VG par la contraction septale. Celle-ci est au moins aussi importante que la faible éjection du VD dans la genèse du bas débit systémique [16]. L’augmentation de la postcharge gauche par un vasoconstricteur tend à repousser le septum dans sa position normale convexe dans le VD, donc à retrouver l’appui du VG dans l’éjection droite. La physiopathologie de l’insuffisance ventriculaire droite est traitée dans le Chapitre 5 (Insuffisance ventriculaire droite) et son traitement dans le chapitre 12 (Traitement de l’insuffisance droite).
L'importance de l'HTAP est évaluée par trois examens: l'échocardiographie, l'IRM et le cathétérisme droit. Les critères cliniques de sévérité de l’HTAP sont [10] :
- PAPm > 35 mmHg (PAPsyst > 50 mmHg), RAP > 380 dynes•s•cm-5 ;
- Rapport RAP/RAS > 0.6;
- SaO2 < 90%, Hb > 150 gm/L ;
- Test de marche de 6 min < 300 m ;
- Dysfonction du VD : dilatation du VD et de l’OD, PVC > 12 mmHg, FEVD < 0.3, index systolique < 25 mL/m2.
| Hypertension artérielle pulmonaire |
|
Définition de l'hypertension artérielle pulmonaire (HTAP): PAP moy > 25 mmHg au repos et RAP > 240 dynes•s•cm-5 (valeur normale : 60-120 dynes•s•cm-5, < 2 U Wood).
Le pronostic de l’HTP tient davantage à l’état fonctionnel du VD qu’à la valeur de la PAP.
Critères de risque périopératoire en cas d'HTAP:
- PAPmoy > 35 mmHg, RAP > 380 dynes•s•cm-5
- SaO2 < 90%, SvO2 < 65%, Hb > 150 gm/L
- Test de marche de 6 min < 300 m
- Dysfonction ventriculaire droite
Facteurs aggravants: hypoxie, hypercarbie, atélectasie, acidose, hypothermie, stress, douleur.
Bien que l’HTAP multiplie 2-5 fois le risque cardiaque périopératoire, le facteur pronostique le plus important est la fonctioin du VD: lorsqu’il défaille, le VD ne peut plus générer une PAP élevée.
|
Traitement de l'hypertension pulmonaire
En anesthésie et en réanimation, la première étape du traitement aigu de l’HTAP est ventilatoire, parce que l’alcalose respiratoire, l’inhalation de gaz et la nébulisation de substances sont les seules techniques qui permettent de baisser la pression artérielle pulmonaire sans hypotension systémique (voir Chapitre 12 Traitement de l'HTAP) [2,18]. L’inhalation présente le double avantage de ne pas causer d’hypotension et de ne pas freiner la vasoconstriction pulmonaire hypoxique des zones non-ventilées, puisque les substances ne sont distribuées que dans les alvéoles ventilées ; de ce fait, l’hypoxémie ne s’aggrave pas (Tableau 21.13).

- Hyperventilation : l'hypocapnie (PaCO2: 30-35 mm Hg) et l'alcalose (pH = 7.45) ont des effets vasodilatateurs pulmonaires sans vasodilatation du lit systémique ; c'est le pH ([H+]) et non la PaCO2 qui règle le tonus vasculaire pulmonaire ; la FiO2 doit être élevée (> 0.5) pour une PaO2 > 100 mmHg, les pressions de ventilations basses et le volume courant proche de la CRF (6-8 mL/kg).
- NO• : à raison de 10 – 30 ppm dans le circuit inspiratoire du ventilateur, le NO• inspiré est sans effet systémique car il est immédiatement inactivé par sa liaison avec l’hémoglobine. Il diminue la PAP et les RAP de manière aiguë lorsqu’elles sont élevées, soulage la postcharge du VD et améliore sa fonction.
- Prostacyclines : par stimulation de l'adénylate-cyclase, elles accroissent le taux d’AMPc et provoquent une vasodilatation artérielle pulmonaire : iloprost en spray nasal (10-20 mcg en 20 min) à répéter toutes les 3-4 heures (demi-vie 30 minutes), ou en nébulisation continue (0.2-0.3 mL/min d’une solution de 10-20 mcg/mL).
- Inhibiteurs des phosphodiestérases-3 : nébulisée au lieu d’être administrée en perfusion, la milrinone a moins d’effet hypotenseurs systémiques et davantage d’efficacité pulmonaire ; nébulisation d’une solution de 1 mg/mL à 0.2-0.3 mL/min pendant 10-20 minutes.
Le deuxième volet thérapeutique est constitué d'agents vasodilatateurs pulmonaires administrés par voie systémique, mais qui présentent tous un certain effet hypotenseur artériel [1,2].
- Prostacyclines: époprosténol (perfusion par voie centrale 2-5 ng/kg/min, demi-vie 4-6 min), treprostinil oral, sous-cut ou iv (1.25-2.5 ng/kg/min, demi-vie 3 heures), iloprost oral, iv ou inhalé (2.5-5 mcg/dose en inhalation, perf 10-20 mcg en 20 min).
- Inhibiteurs des phosphodiestérases-5 (IPDE-5): sildénafil (per os et iv), tadalafil, vardenafil (per os).
- Anti-endothélines : bosentan (inhibiteur non spécifique anti ETA et ETB ), sitaxsentan et ambrisentan (inhibiteurs spécifiques du récepteur ETA), (per os).
- Arginine : par sa transformation en citrulline, le chlorure d’arginine (perfusion 15 mg/kg/min) fournit le substrat nécessaire à la production de NO.
- Bloqueurs calciques : utiles à haute dose chez le 15% des malades qui y sont répondeurs, ils sont inutiles chez les autres et peuvent causer une hypotension systémique; nifédipine (15 mcg/kg/heure), amlodipine (2.5-20 mg/j).
- Magnésium : le Mg2+ (5-10 mmol) a un certain effet dilatateur pulmonaire de type anticalcique.
La vasodilatation artérielle pulmonaire n’a de sens que si les RAP et le gradient transpulmonaire sont élevés : RAP > 250 dynes•s•cm-5, GTP > 12 mmHg. Elle est essentielle dans l’hypertension pulmonaire du Groupe 1 et utile dans celle des groupes 3, 4 et 5, mais elle est inappropriée dans l’HTP du groupe 2, qui comprend l’HTP postcapillaire liée à la dysfonction du VG et aux valvulopathies mitrales (gradient transpulmonaire < 12 mmHg) ; dans cette situation, qui est souvent associée à la pneumopathie en chirurgie cardiaque, les vasodilatateurs pulmonaires comme les prostaglandines ou les anti-endothélines tendent à augmenter la congestion pulmonaire (risque d’OAP), et aggravent la mortalité. Les vaisseaux pulmonaires étant quasi dépourvus de récepteurs α1, les vasodilatateurs artériolaires (nitroprussiate, phentolamine) ont essentiellement un effet systémique et ne sont pas utiles dans le traitement sélectif de l'HTAP [9].
Le troisième volet est comprend des substances avec activité vasodilatatrice pulmonaire dont l’effet inotrope positif améliore la fonction du VD.
- Inhibiteurs des phosphodiestérases-3 (augmentation de cAMP) : les IPDE-3 sont inodilatateurs systémiques mais ne modifient pas les RAP ; ils augmentent la FE par effet inotrope positif; amrinone, milrinone (bolus 50 mcg/kg, perfusion 0.5 mcg/kg/min).
- Catécholamines β1 : outre son effet inotrope positif, la dobutamine induit une vasodilatation pulmonaire significative ; l'isoprénaline est beaucoup plus efficace (bolus 10 mg, perfusion 0.01-0.05 mcg/kg/min) mais provoque une tachycardie importante.
- Levosimendan (dose de charge 6 mcg/kg, perfusion 0.05-0.2 mcg/kg/min): il diminue la PAP et augmente la contractilité ventriculaire par sensibilisation de la troponine au Ca2+ ; il est le seul agent inotrope qui baisse la mortalité.
- Nitroglycérine (0.5-5 mcg/kg/min) : diminution du volume télédiastolique du VD et amélioration de l'insuffisance droite congestive à PVC haute ; léger effet vasodilatateur pulmonaire.
Le quatrième volet, qui doit être utilisé en première intention et en parallèle aux traitement précédents, est le maintien de la PAM systémique au-dessus de la PAP (PAM/PAPm > 3) avec un vasoconstricteur artériel (noradrénaline ou vasopressine). Il est essentiel pour deux raisons [14].
- Rétablir la position du septum interventriculaire (convexe dans le VD) et l’aide à l’éjection droite réalisée par la contraction du VG ; un augmentation de postcharge gauche est nécessaire pour faire bomber le septum dans le VD en systole.
- Maintenir la perfusion coronarienne du VD, car celui-ci ne peut plus compter que sur la composante systolique du flux coronaire si la PAP se rapproche de la PAM.
La clef de l’amélioration hémodynamique n’est pas une baisse de la PAP, mais une baisse de la PVC et une augmentation du volume systolique.
| Traitement de l’hypertension pulmonaire |
|
Correction de l’acidose, de l’hypothermie, du stress et de la douleur
1 - Ventilation et inhalation (pas d’effet systémique): hyperventilation normobarique, NO• (10-30 ppm), nébulisation de prostacycline (iloprost), de milrinone ou de nitroglycérine
2 - Vasodilatateurs pulmonaires (risque d’hypotension systémique): prostacyclines (epoprostenol, treprostinil), inhibiteurs des phosphodiestérases-5 (sildenafil), inhibiteurs du récepteur de l’endothéline (bosentan), anticalciques (15% des cas sont répondeurs), éventuellement nitroglycérine, nesiritide, riociguat, Mg2+
3 - Inodilatateurs: inhibiteurs des phosphodiestérases-3 (milrinone), catécholamines β, levosimendan
4 - Vasoconstricteurs systémiques: noradrénaline, vasopressine
La clef de l’amélioration hémodynamique n’est pas seulement une baisse de la PAP, mais une baisse de la PVC et une augmentation du volume systolique, traduisant l’amélioration de la fonction du VD
|
Ventilation en cas d'hypertension pulmonaire
Même lorsqu'elle est chroniquement élevée, la pression artérielle pulmonaire réagit encore à l'hypoxie et à l'hypercapnie. Lors de la prise en charge de ces malades en salle d'opération ou aux soins intensifs, il est capital d'éviter toutes les situations qui peuvent aggraver les RAP [2]:
- Hypoventilation (hypercarbie, hypoxémie, atélectasies) ;
- Surpression intrathoracique (variable selon la fonction du VD, respecter une hyperventilation normobarique) ;
- Acidose ;
- Hypothermie ;
- Stimulation sympathique (stress, douleur, anxiété) ;
- Anémie aiguë (seuil de transfusion Hb > 90 gm/L) ; la baisse du transport d’O2 est compensée par une augmentation du débit pulmonaire, qui élève considérablement la PAP.
Pour l’anesthésiste et l’intensiviste, ventiler les patients souffrant de pneumopathie et d’hypertension pulmonaire est souvent un défi clinique. La ventilation mécanique de ces malades est un compromis entre une hyperventilation active pour baisser les RAP et le maintien d'une pression intrathoracique moyenne (Pit) basse pour éviter une augmentation de postcharge droite. Si le volume courant est faible, on risque des atélectasies, une hypercarbie, et une augmentation des RAP dans les petits vaisseaux péri-alvéolaires; s'il est élevé, l'hyperinflation augmente la Pit et comprime les gros vaisseaux extra-alvéolaires par la distension des alvéoles pulmonaires [4]. Le volume courant idéal correspond à celui de la capacité résiduelle fonctionnelle (CRF) (Figure 21.22).
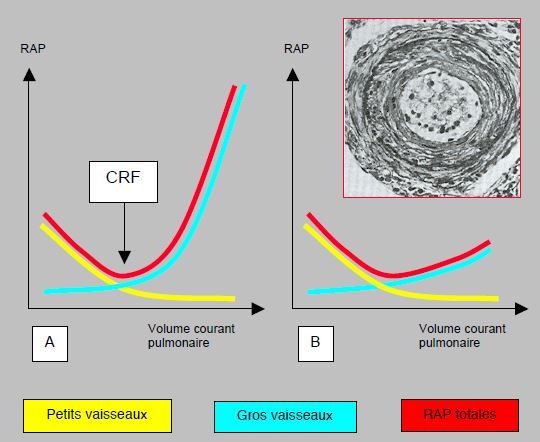
Figure 21.22: Evolution des résistances vasculaires pulmonaires (RAP) avec la ventilation. A : Situation normale. A bas volume courant, les RAP s'élèvent dans les petits vaisseaux par vasoconstriction périphérique sur hypoventilation et hypercapnie. A haut volume courant, elles s'élèvent dans les gros vaisseaux périalvéolaires qui sont étirés et comprimés mécaniquement. La résultante (courbe rouge) montre que le meilleur compromis est obtenu au volume de la capacité résiduelle fonctionnelle (CRF). Ceci correspond à une ventilation à 6-8 ml/kg (d’après réf 4). B : En cas d’hypertension pulmonaire chronique, les parois artérielles sont épaissies, avec une média muscularisée, une prolifération sous-endothéliale et une fibrose de l’externa (coupe d’une artère pulmonaire en cartouche). Ces vaiseaux ne sont plus compressibles par la pression intrathoracique. La courbe corrrespondant aux gros vaisseaux est donc aplatie, et les RAP totales n’ont plus une forme en « U » ; elles n’augmentent plus à haut volume courant. Ces patients tolèrent donc très bien l’hyperventilation en IPPV.
Il faut jouer sur le volume courant, la fréquence et le mode ventilatoire pour obtenir la PaCO2 et la Pit moy les plus basses possible. De ce point de vue, la durée de l'inspirium augmente davantage la Pit moy que la valeur du pic inspiratoire de pression. Toutefois, trois phénomènes importants viennent faciliter la tâche du clinicien.
- La compression des gros vaisseaux extra-alvéolaires, dans la partie droite du graphique de la Figure 21.22, ne s’applique pas réellement au patient souffrant d’HTAP, parce que la paroi épaissie et rigide de ses vaisseaux pulmonaires empêche toute compression par une ventilation à haut volume courant. Il n’y a donc pas lieu de craindre une augmentation significative de la PAP lors d’une hyperventilation mécanique.
- L'accroissement de postcharge pour le VD que représente l'IPPV est très faible par rapport à sa postcharge habituelle: ajouter une Pit moy de 10 mmHg à une PAPmoy de 50 mmHg modifie moins les conditions hémodynamiques que lorsque la PAPmoy est normale (20 mmHg). Le risque de décompensation du VD est donc très faible lorsque les pressions ventilatoires restent dans les limites habituelles [3].
- Le parenchyme pulmonaire des patients souffrant de broncho-pneumopathie est épaissi et transmet mal les pressions de ventilation; cet amortissement limite l'effet sur la postcharge droite.
De plus, l'IPPV offre la possibilité d'hyperventiler le patient et, ce faisant, de diminuer ses RAP par alcalose respiratoire. Seule une dysfonction droite isolée sans élévation chronique de la pression pulmonaire présente un risque de décompensation majeure lors d’IPPV, mais non la situation d’une HTP chronique accompagnée d’une hypertrophie ventriculaire droite [4]. La réaction hémodynamique du patient à l'IPPV peut être testée en préopératoire en lui faisant réaliser une manoeuvre de Valsalva une fois le cathéter artériel en place et en observant l'évolution de la pression artérielle. Le plus souvent, les variations respiratoires sont atténuées et la pression moyenne (PAM) est stabilisée à une valeur très légèrement inférieure (< 15%) à sa valeur en spontanée. Ceci laisse présager une bonne tolérance à l’IPPV.
Anesthésie en cas d'hypertension pulmonaire
Les patients souffrant d’hypertension pulmonaire se caractérisent par une perte complète de la compliance hémodynamique dans la circulation droite. Ils présentent une physiopathologie particulière [2,3,4].
- Le débit pulmonaire est abaissé et relativement fixe ; il ne peut pas augmenter proportionnellement à la demande en O2, d’où cyanose à l’effort. Toute élévation du débit cardiaque se traduit par une élévation importante de la PAP, pour autant que le VD ne soit pas dysfonctionnel.
- Face à l’augmentation chronique de sa postcharge, le VD se dilate et s’hypertrophie (HVD). Plus il est hypertrophié, plus le VD se comporte comme le VG ; il tolère l’augmentation de postcharge mais son débit devient dépendant de la précharge ; il ne peut plus amortir les variations du retour veineux en maintenant le débit pulmonaire constant ; l’hypovolémie conduit à une baisse du débit pulmonaire et à une hypoxémie.
- En diastole, la pression du VD hypertrophié et surchargé est supérieure à celle du VG ; le septum interventriculaire bombe dans le VG et réduit le remplissage diastolique gauche; l’élévation de la postcharge gauche (vasoconstriction artérielle systémique) tend à replacer le septum dans sa position physiologique.
- Une hypotension systémique peut compromettre la perfusion coronarienne droite en réduisant la composante diastolique du flux coronaire vers le VD ; d'autre part, la postcharge du VG doit rester importante pour maintenir le septum interventriculaire en position neutre et assurer son aide contractile au VD. Un vasoconstricteur systémique est requis pour réaliser ces deux effets.
- Si le foramen ovale est perméable, un shunt droite → gauche cyanogène peut s’installer à la faveur d’une augmentation excessive de la POD.
- Malgré l’épaississement des parois artérielles pulmonaires, les petits vaisseaux artériolaires périphériques conservent une réactivité vasculaire ; les RAP peuvent encore augmenter par hypoxémie, hypercarbie, acidose, hypothermie ou stress sympathique.
Endormir un patient en dysfonction droite ou souffrant d'hypertension pulmonaire (HTAP) est toujours complexe. La stratégie est basée sur les sept points suivants.
- Adapter la précharge à la fonction du VD (PVC 10-12 mmHg) ;
- Maintenir les résistances artérielles systémiques ;
- Baisser les résistances vasculaires pulmonaires ; le rapport PAM/PAPm est maintenu à sa valeur d’équilibre préopératoire ;
- Maintenir le rythme sinusal (70-90 batt/min) ;
- Choisir un support inotrope spécifique ;
- Choisir entre respiration spontanée (ALR) et ventilation mécanique (AG) ;
- Eviter l’acidose, l’hypothermie, le stress, la douleur et les frissons.
L'anesthésie loco-régionale (ALR) sous forme de blocs périphériques ou de peridurale/rachi est en général très avantageuse dans les pathologies respiratoires, aussi bien en salle d'opération que pour l'analgésie postopératoire. En présence d'hypertension pulmonaire, toutefois, certains points sont à prende en considération dans les retombées physiologiques de l'ALR rachidienne.
- Veinodilatation avec baisse de la précharge du VD, d’où baisse du débit pulmonaire car le débit du VD est dépendant de sa précharge en cas d’hypertrophie sur HTAP ; ceci ne s’applique pas aux cas d’HTAP aiguë avec VD normal.
- Vasodilatation artérielle avec baisse des résistances systémiques, d’où risque d’hypotension artérielle, d’aggravation des interactions entre les ventricules, d’ischémie coronarienne droite et d’aggravation de shunt D-G.
- L’ALR ne permet pas d'hyperventiler le patient ; au contraire, la sédation fait courir un risque d'hypoventilation et d'hypoxie.
- L'arbre vasculaire pulmonaire étant peu doté en récepteurs α et β [9], l'anesthésie péridurale thoracique n'a pas d'influence significative sur les résistances pulmonaires lorsqu’elles sont élevées, mais elle diminue la stimulation sympathique nécessaire à maintenir la performance ventriculaire systolique [2].
- Les prostaglandines ayant un effet anti-agrégant, il est recommandé d’attendre 30 minutes après l’administration d’époprosténol, 2-4 heures après celle d’iloprost et 9 heures après celle de treprostinil pour procéder à une anesthésie loco-régionale rachidienne [17].
Concernant la dysfonction du VD, il existe trois cas de figure qui imposent des contraintes et des stratégies différentes.
- Dysfonction primaire du VD avec PAP normale ; en cas d’infarctus, la priorité est au maintien d’une pression de perfusion coronarienne suffisante (vasoconstricteur systémique) ; en cas de cardiomyopathie, la priorité est au maintien de la contractilité (catécholamines, milrinone) ; la précharge est optimalisée (PVC 10-12 mmHg) pour obtenir le meilleur débit.
- La ventilation spontanée est le meilleur choix ;
- L’ALR est une solution logique.
- Défaillance aiguë entraînant une insuffisance congestive du VD sur excès de postcharge (embolie pulmonaire, BPCO, PEEP élevée, etc) ; la priorité est de baisser la précharge droite (nitroglycérine, diurétiques, position en contre-Trendelenburg), de soutenir l’hémodynamique droite (dobutamine, milrinone + adrénaline, nor-adrénaline), et de baisser la postcharge si cela est possible.
- L’effet d’une augmentation de Pit est mal prévisible ;
- Choisir le mode ventilatoire en fonction de la tolérance à une manoeuvre de Valsalva ou à la CPAP au masque ;
- Si la curarisation et l’IPPV sont nécessaires, hyperventiler en maintenant la Pit moy la plus basse possible (petit volume courant, haute fréquence).
- Hypertension pulmonaire chronique avec hypertrophie ventriculaire droite ; la priorité est de baisser les RAP (hyperventilation, NO•, prostacyclines, etc) ; la précharge doit rester élevée car le VD hypertrophié fonctionne sur une courbe de Starling analogue à celle du VG.
- L’IPPV est le meilleur choix ;
- L’ALR n’est indiquée que pour l’analgésie postopératoire.
A part la kétamine, le thiopental, le desflurane et le N2O, qui augmentent les RAP, aucun agent habituel n’est contre-indiqué en cas d’HTAP chez l’adulte. D'une manière générale, l'anesthésie doit être assez profonde pour bloquer la stimulation sympathique, ce que font les fentanils à dose élevée. La péridurale thoracique basse ou lombaire avec installation très lente du bloc, sans dose de charge, est une alternative cohérente en cas de pneumopathie et d’insuffisance droite, si l’HVD et l’HTAP ne sont pas massives ; la postcharge du VD n’est pas modifiée ; l’apport liquidien est réglé en fonction de la précharge (PVC) et de l’installation du bloc sympathique. La rachianesthésie est contre-indiquée parce que la chute de la précharge droite et des RAS est trop brutale, particulièrment lorsqu’il existe un FOP [13].
En présence d’HTAP (PAPm > 25 mmHg), un cathéter artériel systémique est mandatoire. L’amplitude des variations de la pression artérielle en IPPV (ΔPA) est normalement proportionnelle au degré d’hypovolémie du patient ; malheureusement, ce n’est plus le cas en présence d’une défaillance droite et/ou d’une hypertension pulmonaire. Dans cette situation, le ΔPA n’est plus un indice de réponse au remplissage, mais peut au contraire conduire à une surcharge de volume très délétère dans la cadre d’une défaillance droite congestive [19]. L’évaluation du volume à l’échocardiographie est largement préférable pour diagnostiquer une hypovolémie [15]. Le cathéter pulmonaire de Swan-Ganz est recommendé en cas de chirurgie majeure, aortique ou cardiaque. Dans les autres cas, une voie centrale est suffisante pour évaluer la PVC, qui indique la précharge du VD et son degré de congestion. Les mesures à surveiller en permanence sont la PVC, la PAP, les RAP et le VS ; la PAPO n’est déterminante qu’en cas de dysfonction du VG ou de pathologie mitrale. Le cathéter pulmonaire s'impose-t-il dans tous les cas ? La réponse la plus différenciée est de poser l'indication par l'échocardiographie transoesophagienne; une fois le patient endormi et intubé, l'ETO permet d'examiner les cavités droites et leur fonction (contractilité, flux pulmonaires). Si elles sont normales, une voie veineuse centrale peut suffire; en cas de dilatation, de dysfonction ou d'insuffisance tricuspidienne (IT), un cathéter pulmonaire s'impose. Lors des mesures, il faut se souvenir que la présence d'une IT induit une surestimation du débit cardiaque par la technique de thermodilution.
L'échocardiographie transoesophagienne (ETO) est capitale, car elle permet de suivre la fonction et la taille du VD, ainsi que la position du septum interventriculaire [15]. En cas d’augmentation brusque de postcharge ou de dysfonction aiguë, le VD se dilate immédiatement. La stase qui s’ensuit se manifeste par une dilatation de l’OD et un bascule du septum interauriculaire dans l’OG. La dysfonction du VD se caractérise par (voir Chapitre 25, Fonction VD, Indices échocardiographiques) :
- Augmentation de taille de l’OD et du VD ;
- Hypokinésie/akinésie de la paroi libre du VD ;
- Bombement du septum interauriculaire dans l’OG ;
- Bombement du septum interventriculaire dans le VG, dont la taille diminue en diastole ;
- Apparition ou aggravation d'une insuffisance tricuspidienne ;
- Dilatation des veines caves, disparition des variations respiratoires de leur taille ;
- Shunt D-G par le foramen ovale, s’il est perméable.
L’ETO permet en outre de suivre l’évolution de la volémie, de la fonction du VG et des valvulopathies.
En chirurgie cardiaque par sternotomie, l’observation du champ opératoire permet de voir la fonction et la dimension du VD, puisque celui-ci est positionné antérieurement. Il est dilaté lorsque sa taille dépasse en hauteur la ligne d’ouverture du péricarde au niveau du diaphragme. Dans ces conditions, il est prudent de ne pas refermer le pericarde ni le sternum pour éviter la compression droite.
Hypertension pulmonaire et chirurgie cardiaque
En chirurgie cardiaque, il est recommandé d’administrer la substance nébulisée chez le patient avant la CEC (iloprost, milrinone) [14]. En cas d’insuffisance droite congestive, il peut être utile de débuter le levosimendan (0.05-0.2 mcg/kg/min) dès l’induction. A cause de l’effet rebond à l’arrêt du NO, il est préférable de continuer administration de celui-ci en ventilant pendant la CEC [14]. Les substances administrées en perfusion sont maintenues jusqu’à la CEC.
Chez les patients souffrant d'une pneumopathie, le moment critique est la sortie de CEC: les multiples facteurs potentiellement responsables d'une augmentation des RAP conjuguent leurs effets avec ceux de la maladie pulmonaire. La probabilité d'une poussée hypertensive est très élevée, et la dysfonction ventriculaire droite est fréquente. Après une CEC, les RAP tendent à augmenter à cause de plusieurs phénomènes : lésions cellulaires d’ischémie-reperfusion, dysfonction endothéliale sur la réaction inflammatoire à la CEC avec baisse de production de NO et sécrétion accrue d’endothéline, diminution du taux de L-arginine précurseur de la L-citrulline donneuse de NO. A cela s’ajoutent les problèmes hémodynamiques (stase gauche), ventilatoires (vasoconstriction hypoxique, œdème, atélectasies) et pharmacologiques (protamine). Un traitement spécifique de l’HTAP doit démarrer dès que la PAPsyst est supérieure au tiers de la pression systolique systémique [11]. Le rapport entre les pressions moyennes systémique et pulmonaire (PAM/PAPm) est significativement plus bas (3.3 au lieu de ≥ 4.0) chez les patients qui présentent des complications cardiovasculaires après chirurgie cardiaque ; comme il n’est pas modifié par l’anesthésie, ce rapport est plus pertinent que la valeur absolue de la PAP [11]. L’augmentation du gradient entre la PaCO2 artérielle et la PetCO2 expirée signe une baisse du débit pulmonaire. Tant que le péricarde est ouvert, le VD peut s’expandre vers l’extérieur et le VG est peu gêné, mais dès la fermeture du péricarde et du sternum, le coeur est comprimé comme lors d’une tamponnade et l’interférence est maximale. Il est donc souvent nécessaire de fermer le péricarde avec un patch d’élargissement et de laisser le sternum ouvert pour 48-72 heures.
| Anesthésie et HTAP |
|
Impact clinique de l'HTP:
- Débit pulmonaire fixe, hypoxémie à l'effort ou lors d’hypovolémie
- Maintien de la réactivité des petits vaisseaux (vasoconstriction pulmonaire hypoxique)
- Hypertrophie du VD: débit droit dépendant de la précharge, intolérance à l'hypovolémie
- Risque ischémique du VD élevé en cas d'hypotension systémique
- Insuffisance diastolique du VG (effet Bernheim)
- Dilatation et décompensation du VD
- Shunt D → G si foramen ovale perméable
Agents d’anesthésie et HTAP:
- Kétamine et thiopental augmentent les RAP; propofol: sensibilisation aux hypertenseurs pulmonaires
- Etomidate, midazolam: sans effet
- Fentanils: freinent la vasoconstriction pulmonaire sympathique (douleur, stress, froid)
- Sevoflurane, isoflurane: freinent la vasoconstriction pulmonaire hypoxique
- Desflurane: augmente les RAP
Monitorage: cathéter artériel, PVC, si possible ETO; dans les cas de chirurgie majeure, cathéter pulmonaire de Swan-Ganz
Technique d’anesthésie recommandée en cas d’HTAP:
- Maintien strict de la normothermie
- Maintien strict de la pression systémique (RAP élevées par nor-adrénaline ou vasopressine)
- Alcalose respiratoire (hyperventilation à basse pression), FiO2 élevée; correction de l’acidose
- Anesthésie et analgésie profondes
- Sédation: midazolam
- Induction: étomidate
- Maintien: halogéné (sevoflurane) + fentanil (fentanyl, sufentanil, remifentanil)
- Agents inotropes (dobutamine, milrinone) et vasodilatateurs pulmonaires (NO, iloprost, époprosténol) selon besoin.
Les RAP augmentent en cas d'hypoventilation (vasoconstriction pulmonaire hypoxique) et en cas de ventilation à haut volume courant (VC) (distension et occlusion des vaisseaux par la distension alvéolaire). Mais en cas d'HTAP avec HVD, quatre éléments favorisent l'IPPV:
- La paroi épaisse et rigide des vaisseaux pulmonaires empêche leur compression à haut VC
- L'IPPV représente un faible accroissement de postcharge pour le VD en cas d'HVD
- Le parenchyme pulmonaire pathologique transmet mal les pressions ventilatoires
- L'hyperventilation permet une certaine vasodilatation artériolaire pulmonaire
|
© CHASSOT PG, Septembre 2007, dernière mise à jour, Décembre 2018
Références
- ANDERSON JR, NAWARSKAS JJ. Pharmacotherapeutic management of pulmonary arterial hypertension. Cardiol Rev 2010; 18:148-62
- BLAISE G, LANGLEBEN D, HUBERT B. Pulmonary arterial hypertension. Pathophysiology and anesthetic approach. Anesthesiology 2003; 99:1415-32
- CHASSOT PG, BETTEX DA. Anesthesia and adult congenital heart disease. J Cardiothorac Vasc Anesth 2006; 20: 414-37
- FISCHER LG, VAN AH, BURKLE H. Management of pulmonary hypertension: physiological and pharmacological considerations for anesthesiologists. Anesth Analg 2003; 96:1603-16
- HADDAD F, COUTURE P, TOUSIGNANT C, DENAULT AY. The right ventricle in cardiac surgery, a perioperative perspective: I. Anatomy, physiology and assessment. Anesth Analg 2009; 108:407-21
- HADDAD F, DOYLE R, MURPHY DJ. HUNT SA. Right ventricular function in cardiovascular disease, Part II. Pathophysiology, clinical importance and management of right ventricular failure. Circulation 2008; 117:1717-31
- HOEPER MM, BOGAARD HJ, CONDLIFFE R, et al. Definitions and diagnosis of pulmonary hypertension. J Am Coll Cardiol 2013; 62:D42-50
- KIM NH, DELCROIX M, JENKINS DP, et al. Chronic thromboembolic pulmonary hypertension. J Am Coll Cardiol 2013; 62:D92-9
- KWAK YL, LEE CS, PARK YH, et al. The effect of phenylephrine and norepinephrine in patients with chronic pulmonary hypertension. Anaesthesia 2002; 57:9-14
- LAU EMT, MANES A, CELERMAJER DS, GALIE N. Early detection of pulmonary vascular disease in pulmonary arterial hypertension: time to move forward. Eur Heart J 2011; 32:2489-98
- ROBITAILLE A, DENAULT AY, COUTURE P, et al. Importance of relative pulmonary hypertension in cardiac surgery: the mean systemic-to-pulmonary artery pressure ratio. J Cardiothorac Vasc Anesth 2006; 20:331-9
- SIMONEAU G, GATZOULIS MA, ADAIA I,, et al. Updated clinical classification of pulmonary hypertension. J Am Coll Cardiol 2013; 62:D34-41
- SUBRAMANIAM K, YARED JP. Management of pulmonary hypertension in the operating room. Semin Cardiothor Vasc Anesth 2007; 11:119-36
- THUNBERG CA, GAITAN BD, GREWAL A, et al. Pulmonary hypertension in patients undergoing cardiac surgery: Pathophysiology, perioperative management, and outcomes. J Cardiothorac Vasc Anesth 2013; 27:551.72
- VANDENHEUVEL MA, BOUCHEZ S, WOUTERS P, DE HERT SG. A pathophysiological approach towards right ventricular function and failure. Eur J Anaesthesiol 2013; 30:386-94
- VONK-NOORDEGRAAF A, HADDAD F, CHIN KM, et al. Right heart adaptation to pulmonary arterial hypertension. J Am Coll Cardiol 2013; 62:D22-33
- WAURICK K, RIESS H, VAN AKEN H, et al. Ruckenmarksnahe Regionalanästhesien und thromboembolieprophylaxe/ antitrhombin medikation. 3. Überarbeitet Empfehlung der Deutschen Gesellschaft für Anästhesiologie und Intesivmedizin. Anästh Intensivmed 2014; 55:464-92
- WINTERHALTER M, ANTONIOU T, LOUKANOV T. Management of adult patients with perioperative pulmonary hypertension: technical aspects and therapeutuc options. Cardiology 2010; 116:3-9
- WYLER VON BALLMOOS M, TAKALA J, ROECK M, et al. Pulse-pressure variation and hemodynamic response in patients with elevated pulmonary artery pressures: a clinical study. Critical Care 2010; 14:R111
