Dans le postopératoire de chirurgie cardiaque, les épanchements péricardiques sont fréquents (> 60% des patients), mais l'incidence de tamponnade n'est que de 2% après chirurgie standard à 8% après transplantation [9]. En moyenne, 6% des cas réclament un traitement chirurgical durant les 7 premiers jours postopératoires [8]. En soins intensifs chirurgicaux, la tamponnade présente des caractéristiques particulières et souvent trompeuses. Contrairement aux épanchements liquidiens circonférentiels, les remaniements postopératoires ou post-péricarditiques tendent à localiser le liquide, l'hémorragie ou le caillot dans une zone restreinte. Chez le patient alité, l'accumulation de sang est de préférence postérieure, dans la partie déclive du péricarde ; à l’échocardiographie transoesophagienne, il faut la rechercher en vue 2-cavités (90°), long-axe du VG (120°) et transgastrique court-axe (0°), entre le coeur et le diaphragme. Un épanchement cloisonné peut comprimer une seule cavité, sans altérer la fonction normale des autres. Les tamponnades gauches ne s'accompagnent pas d'une élévation de la PVC. Le pouls paradoxal est alors absent dans la moitié des cas, et l'égalisation des pressions de remplissage n'est présente que dans 25-30% des cas [1,2,5]. Dans la moitié des cas, l'examen transthoracique n'est pas conclusif, alors que l'examen transoesophagien permet le diagnostic chez > 95% des patients [7].
- Hématome localisé comprimant une seule cavité, survenant le plus souvent antérieurement à l'OD ou postérieurement à l’OG (Vidéos) (Figures 27.71A et 27.71B).
- Présence de fibrine et/ou de caillots échodenses cloisonnés immobilisant les structures (Vidéos) (Figure 27.72).
- Compression de la base du cœur, des veines caves ou de l’artère pulmonaire (Figure 27.73).
- Flou de l’image (images brumeuses) ne permettant pas de distinguer nettement les parois (Figure 27.74) ; il est dû à l’accumulation de fibrine et de sang coagulé qui absorbent les ultrasons.
- Absence de "danse" au sein d’un liquide fluide.
- Contrairement à un épanchement liquidien circonférentiel, la tamponnade localisée n’est pas toujours visible en vue 4-cavités ou 2-cavités ; elle doit être systématiquement recherchée dans tous les plans de coupe rétrocardiaques, transgastriques et des gros vaisseaux.
Vidéo: épanchement et caillots comprimant l'OD; l'oreillette est en fibrillation auriculaire; le contraste spontané dans l'OD signale un bas débit..
Vidéo: compression de l'OD par un épanchement localisé contenant un thrombus et de la fibrine.
Vidéo: compression massive de l'OG par un gros thrombus postéro-latéral à l'oreillette; celle-ci est réduite à une mince lame.
Vidéo: vue court-axe transgastrique d'un gros épanchement postéro-inférieur; des filaments de fibrine flottent dans le liquide.
Vidéo: vue court-axe transgastrique d'un hémopéricarde compressif avec thrombus à l'apex du VG.
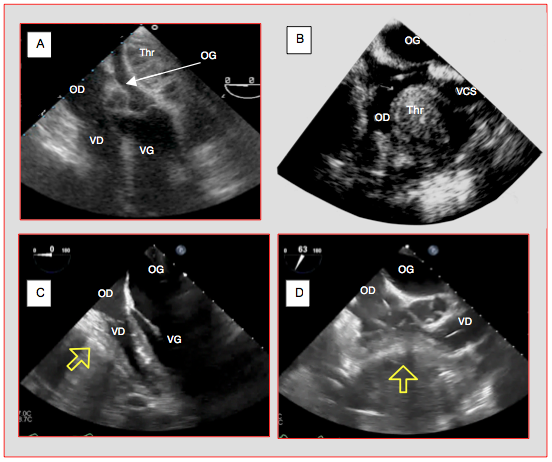
Figure 27.71A : Images de tamponnade postopératoire : caillot comprimant sélectivement une oreillette. A : vue 4-cavités; un thrombus comprime l'OG sur ses faces postérieure et latérale. B : vue bicave à 100° (vue sagittale de l'OD) d'un thrombus comprimant la face antérieure de l'OD; la veine cave supérieure (VCS) se trouve à droite de l'image. Thr: thrombus. C: vue 4-cavités d'un thrombus comprimant le VD; le VG est dilaté par une défaillance ventriculaire. D: vue admission-chasse du VD 60° avec compression antérieure du VD par un hématome rétrosternal.
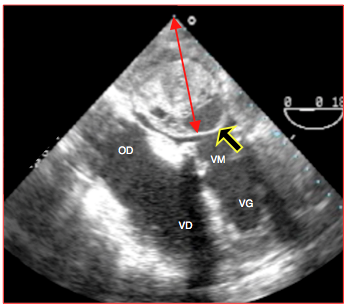
Figure 27.71B : Gros thrombus postérieur comprimant l'OG (double flèche rouge). La paroi de l'OG est signalée par la flèche jaune. Status en sortie de pompe après remplacement valvulaire mitral par une prothèse biologique (VM).
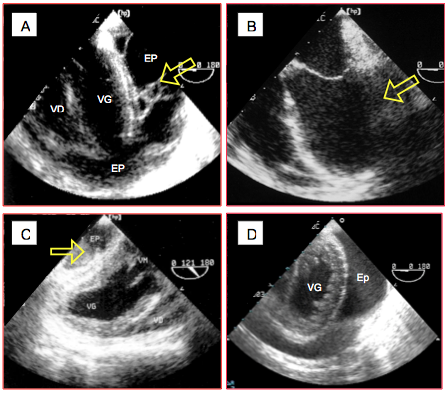
Figure 27.72 : Images ETO de tamponnade postopératoire. A: épanchement et fibrine accumulés contre le VG (vue 4-cavités). B: caillot comprimant sélectivement la face latérale du VG (vue 4-cavités). C : épanchement cloisonné inférieur, invisible en vue 4-cavités (vue long-axe 120° trans-gastrique). D : épanchement pleural et péricardique comprimant la face latérale du VG (typique après prélèvement de l'artère mammaire gauche). EP: épanchement péricardique. VM: valve mitrale.
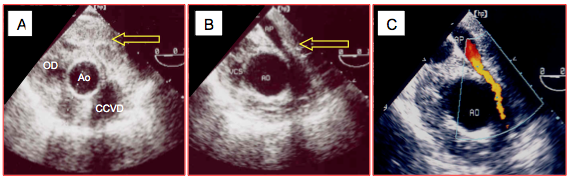
Figure 27.73 : Images de tamponnade comprimant sélectivement l'artère pulmonaire après une opération de Bentall. A: Image en court-axe basal centrée sur l'aorte ascendante (Ao) et la chambre de chasse du VD (CCVD) montrant un caillot contre l'origine de l'AP (flèche). B: le tronc de l'AP est comprimé et sa lumière rétrécie. C: au flux couleur, il ne passe qu'un filet de sang à haute vélocité à travers l'AP. Ce patient présentait une POD élevée, mais une PAP et une PAPO basses. En vue 4-cavités, ce thrombus est invisible.
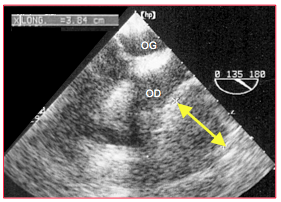
Figure 27.74 : Image floutée des structures cardiaques (image brumeuse) caractéristique des tamponnades postopératoires, dans lesquelles le péricarde est rempli de sang partiellement coagulé et de fibrine qui absorbent les ultrasons. La compression auriculaire droite est pourtant bien présente (épanchement de 3.8 cm).
L’examen échocardiographique doit donc rechercher toutes les localisations possibles de la compression, car ces lésions localisées ne sont en général pas visibles dans une vue standard 4-cavités (0°). Il peut arriver de confondre une accumulation de graisse épicardique avec un thrombus localisé (Figure 27.75) ; le diagnostic différentiel tient au fait que la graisse, qui est très échogène, suit les mouvements de la paroi cardiaque et se trouve essentiellement sur la face antérieure du cœur [4].
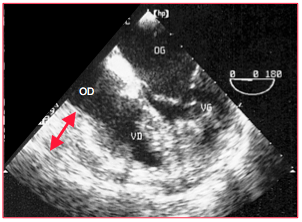
Figure 27.75 : Piège diagnostique d’une vue 4-cavités (0°) dans le postopératoire. La zone de 3 cm qui semble comprimer l’OD et le VD (double flèche rouge) est en réalité de la graisse épicardique; on la reconnaît au fait qu’elle se meut solidairement avec les cavités cardiaques, par ailleurs hypovolémiques.
Comme l’épanchement postopératoire n’est pas fluide ni circonférentiel, les collapsus diastoliques de l'OD et du VD ne sont présents respectivement que dans 43% et 28% des cas postopératoires [1]. La "danse" du coeur au sein du liquide péricardique est exceptionnelle. Une variation respiratoire importante (> 30%) du flux mitral ne survient que chez 14% des patients sous ventilation mécanique ; elle est plutôt tributaire d’une hypovolémie sévère [1].
Une hémorragie rétrosternale extrapéricardique ou un épanchement pleural sous tension peuvent comprimer la face antérieure ou latérale du coeur et induire une situation analogue à une tamponnade, quand bien même le péricarde est vide. Cette tamponnade pleurale est un piège particulièrement traître ; elle se caractérise par un épanchement pleural gauche et un hémothorax, comprimant le coeur gauche par la paroi latérale [6] ; en présence d’une brèche pleuro-péricardique, comme lors de prélèvement d'artère mammaire interne gauche, l’épanchement peut apparaître dans le péricarde. Après une transplantation cardiaque, le péricarde du receveur est en général trop grand pour le coeur normal du donneur; cette discordance laisse un espace parfois considérable qui se remplit d’exsudat sans pour autant qu’il y ait de tamponnade.
La tamponnade postopératoire se distingue donc de la tamponnade classique ("médicale") par le fait que plusieurs critères cliniques et échocardiographiques peuvent manquer [3].
- L’image 4-cavités peut paraître normale si la compression est postérieure, diaphragmatique ou basale.
- Le pouls paradoxal est en général absent.
- La variation respiratoire des flux (mitral, tricuspidien) n'est pas significative en ventilation en pression positive.
- L'égalisation des pressions de remplissage est rare à cause de l'asymétrie des compressions et de l'absence de liquide péricardique ; les pressions diastoliques des cavités ne sont pas solidaires entre elles.
- Le collapsus ventriculaire droit en diastole et la "danse" du coeur au sein du liquide sont l’exception.
- Les délais d’apparition du choc restrictif varient selon la volémie, la pression diastolique des cavités et l’épaisseur de paroi des ventricules.
| Signes échocardiographiques de tamponnade postopératoire (Patient en ventilation contrôlée) |
| Examen systématique de toutes les vues transoesophagiennes et transgastriques - Thrombus/fibrine/épanchement localisés, souvent postérieurs (patient alité) - Compression de l’OD (hémorragie rétrosternale) ou de l’OG (compression postérieure) - Compression du VD (compression antérieure) - Compression VG (compression postérieure ou tamponnade pleurale) - Compression haute : CCVD, CCVG, artère pulmonaire (chirurgie aortique) - Images souvent brumeuses Variations du flux mitral, collapsus pariétal et danse du coeur : le plus souvent absents Dans la tamponnade postopératoire chez un malade ventilé, les signes classiques peuvent être absents Les signes cliniques (hypotension et tachycardie) et échocardiographiques sont plus précoces en hypovolémie |
© CHASSOT PG, BETTEX D. Novembre 2011, Août 2019; dernière mise à jour, Mars 2020
Références
- BOMMER WJ, FOLLETTE D, POLLOCK M, et al. Tamponade in patients undergoing cardiac surgery: A clinical-echocardiographic diagnosis. Am Heart J 1995; 130:1216-23
- CANIVET JL. Aspects trompeurs des tamponnades: principales causes d'erreur dans l'établissement du diagnostic clinique et échocardiographique. Arch Mal Coeur Vaiss 2003; 96:988-94
- CARMONA P, MATEO E, CASANOVAS I, et al. Management of cardiac tamponade after cardiac surgery. J Cardiothorac Vasc Anesth 2012; 26:302-11
- CHANDRARATNA PAN, MOHAR DS, SIDAROUS PF. Role of echocardiography in the treatment of cardiac tamponade. Echocardiography 2014; 31:899-910
- CHUTTANI K, TISCHLER MD, PANDIAN NG, et al. Diagnosis of cardiac tamponade after cardiac surgery: Relative value of clinical, echocardiographic, and hemodynamic signs. Am Heart J 1994; 127:913-8
- D'CRUZ IA, KANURU N. Echocardiography of serious effusions adjacent to the heart. Echocardiography 2001; 18:445-56
- IMREN Y, TASOGLU I, OKTAR GL, et al. The importance of transesophageal echocardiography in diagnosis of pericardial tamponade after cardiac surgery. J Card Surg 2008; 23:450-3
- KAHN NK, JARVELA KM, LOISA EL, et al. Incidencxe, presentation and risk factors of late postoperative pericardial effusions requiring invasive treatment after cardiac surgery. Interact Cardiovasc Thorac Surg 2017; 24:835-40
- PEPI M, MURATORI M, BARBIER P, et al. Pericardial effusion after cardiac surgery: incidence, site, size and haemodynamic consequences. Br Heart J 1994; 72:327-31
