Modèle de Guyton
Le système veineux contient 70% du volume sanguin, à une pression de 8-10 mmHg. Il fonctionne comme une capacitance très élastique, qui contient encore un volume résiduel important lorsque sa pression transmurale est nulle (volume veineux fixe); ce dernier est un volume de réserve (unstressed volume, 70% du volume veineux), alors que le volume qui exerce la pression veineuse est un volume contraint (stressed volume, 30% du volume veineux). Comme le système veineux est 30 fois plus compliant que le système artériel, sa pression reste stable. Il est classiquement représenté par un réservoir drainé à mi-hauteur par le réseau veineux cave [2,3]. La hauteur du volume disponible au dessus de l’orifice de vidange est la pression de remplissage systémique moyenne (PRSm) (Figure 5.84). Le flux du retour veineux (QRV) est déterminé par la PRSm, la pression dans l’OD (POD) et la résistance du système veineux (Rv) [1] :
QRV = (PRSm - POD) / Rv
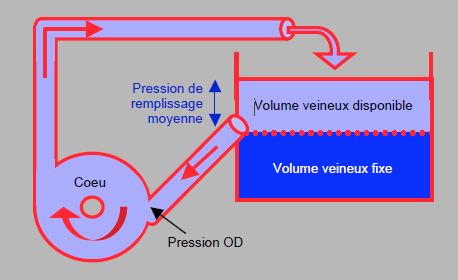
Figure 5.84 : Le système veineux fonctionne comme une capacitance très élastique, constituée d’un volume veineux disponible et d’un volume veineux fixe ; ce dernier est le volume résiduel à pression transmurale nulle. Il est classiquement représenté par un réservoir drainé à mi-hauteur par le réseau veineux cave [2,3]. La hauteur du volume disponible au-dessus de l’orifice de vidange est la pression de remplissage systémique moyenne (PRSm). Le flux du retour veineux (QRV) est déterminé par la différence entre la PRSm et la pression dans l’OD, divisée par la résistance du système veineux. La seule manière dont le débit cardiaque peut directement influencer le retour veineux est de baisser la POD (augmentation de QRV). Augmenter la hauteur du réservoir veineux disponible (augmentation de la PRSm) demande un volume que le lit artériel ne peut pas fournir, puisque le 70% du volume circulant est dans le circuit veineux et seulement 30% dans le circuit artériel. Par analogie au robinet d’une baignoire, le débit artériel n’influence pas directement le retour veineux. Celui-ci dépend de la POD et de la résistance du système veineux.
Il ressort de cette équation que le retour veineux augmente si la POD baisse, pour autant que PRSm et Rv restent constants. Ceci est vrai tant que la POD ne descend pas en dessous d’une valeur critique (Pcrit), habituellement voisine de la pression atmosphérique. Lorsque cette limite est franchie, la pression transmurale de la veine cave devient négative et celle-ci collabe ; le flux veineux n’augmente plus. En dessus de la Pcrit, le retour veineux diminue de manière linéaire avec l’augmentation de la POD ; le QRV cesse lorsque la POD et la PRSm sont identiques (Figure 5.85A). L’hypervolémie déplace la courbe vers le haut et vers la droite, et l’hypovolémie vers le bas et vers la gauche. Toutefois, le remplissage n’est efficace que si la PRSm augmente davantage que la POD, sans quoi le retour veineux (QRV) n’augmente pas. La seule manière dont le débit cardiaque peut directement influencer le retour veineux est de baisser la POD (augmentation de QRV). Augmenter la hauteur du réservoir veineux disponible (augmentation de la PRSm) demande un volume que le lit artériel ne peut pas fournir puisque le 70% du volume circulant est dans le circuit veineux et seulement 15-20% dans le circuit artériel. Par analogie au robinet d’une baignoire, le débit artériel n’influence pas directement le retour veineux. Celui-ci dépend de la POD, de la résistance du système veineux et de la PRSm. Cette dernière est essentiellement due à la pression exercée par l’élasticité des grandes veines sur le volume sanguin [3]. Une valeur isolée de PVC est donc insuffisante pour évaluer la volémie ou le fonctionnement cardiaque [4].
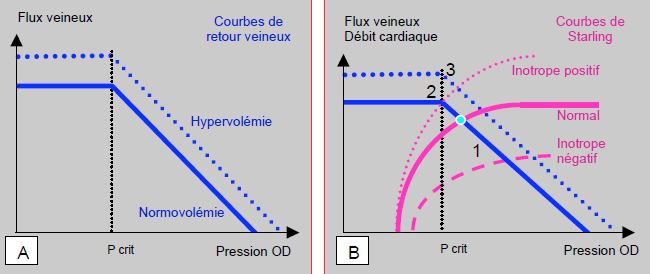
Figure 5.85 : Retour veineux et débit cardiaque. Les deux sont des flux (mL/min) en ordonnée. A : le retour veineux (ligne bleue) augmente linéairement si la POD baisse, pour autant que la PRSm reste constante et que la POD ne descende pas en dessous d’une valeur critique (Pcrit), habituellement voisine de la pression atmosphérique. Lorsque cette limite est franchie, la pression transmurale de la veine cave devient négative, celle-ci collabe et le flux veineux n’augmente plus. En dessus de la Pcrit, le retour veineux diminue de manière linéaire avec l’augmentation de la POD ; le QRV cesse lorsque la POD et la PRSm sont identiques. L’hypervolémie déplace la courbe vers le haut et vers la droite (pointillé bleu), et l’hypovolémie vers le bas et vers la gauche. B : le retour veineux et le débit cardiaque doivent être identiques à long terme. On peut ainsi superposer graphiquement la courbe de Starling (violette) et la courbe du retour veineux pour définir le point auquel opère le cœur dans des conditions définies (1). Une augmentation de la performance cardiaque (pointillé violet) ne peut améliorer le retour veineux que par le biais d’une baisse de la POD ; mais si celle-ci descend en dessous de la Pcrit, le flux veineux devient indépendant de la fonction cardiaque (2) ; la situation est rétablie par du remplissage liquidien (3). Lorsque la fonction cardiaque baisse (traitillé violet), la POD correspondante augmente ; sur la partie horizontale de la courbe de Starling, augmenter la POD ne modifie plus le débit cardiaque [1,3]. Les phases de plateau de la courbe veineuse et de la courbe de Starling indiquent les zones où la performance cardiaque n'est pas modifiée par le remplissage.
Bien qu’ils puissent varier sur quelques battements cardiaques, le retour veineux et le débit cardiaque doivent être identiques à long terme. On peut ainsi superposer graphiquement la courbe de Starling et la courbe du retour veineux pour définir le point auquel opère le cœur dans des conditions définies (Figure 5.85B). Une augmentation de la performance cardiaque (courbe de Starling redressée et déplacée vers le haut) ne peut améliorer le retour veineux que par le biais d’une baisse de la POD ; mais si celle-ci descend en dessous de la Pcrit, le flux veineux devient indépendant de la fonction cardiaque. Il faut alors ajouter du volume circulant pour rétablir la relation. Lors de dysfonction ventriculaire, la courbe de Starling s’aplatit et se déplace vers le bas ; elle intercepte la courbe de retour veineux à une POD plus élevée [4].
La précharge est réglée par la pression de l'OD par rapport à son environnement, qui est la pression intrathoracique (Pit). En inspirium spontané, la Pit s'abaisse; la POD et la PVC en font autant et le retour veineux augmente. Mais si la courbe de retour veineux croise la courbe de Starling au niveau de la partie horizontale de celle-ci, la performance ventriculaire n'est pas influencée par la respiration; la PVC reste stable. En ventilation en pression positive, la Pit reste sus-atmosphérique. Pendant l'inspirium du respirateur, la POD est élevée par compression externe, et le retour veineux diminue.
Rôle de l’oreillette
Pour pouvoir éjecter, une pompe doit d’abord être correctement remplie. A cet effet, les oreillettes ont deux fonctions essentielles.
- Conduits entre les grandes veines et le ventricule, elles fonctionnent comme réservoir-tampon entre le retour veineux continu et l’éjection pulsatile, à l’instar du ballon sur un circuit respiratoire.
- La contraction auriculaire permet d’augmenter la pression télédiastolique du ventricule sans que la pression auriculaire moyenne ne soit élevée ; en fin de diastole, il est ainsi possible de régler la tension de paroi et la force de contraction du ventricule tout en maintenant une pression auriculaire moyenne basse pour faciliter le retour veineux.
Ce dernier effet est perdu lorsqu’un patient passe en rythme nodal ou en FA ; il est alors nécessaire d’augmenter son remplissage pour maintenir le même débit. D’autre part, la contribution de la contraction auriculaire est d’autant plus importante que le ventricule est moins souple. Normalement, la contraction auriculaire ne fournit que 20% du remplissage ventriculaire, car la majorité de celui-ci a lieu pendant la phase de relaxation protodiastolique. En cas de dysfonction diastolique, comme dans l’hypertrophie ventriculaire par exemple, elle apporte 40-50% du volume ventriculaire ; la perte du rythme sinusal diminue d’autant le volume systolique, donc le débit cardiaque [5].
Lorsque le VG est en systole, l’oreillette gauche (OG) entre en diastole. Le remplissage auriculaire est alors facilité par la descente de l’anneau mitral dû à la contraction longitudinale du ventricule, qui agrandit brusquement l’OG et baisse sa pression. La course de l’anneau mitral est de l’ordre de 1 cm. Ce phénomène est moins marqué au niveau de l’anneau tricuspidien. Lors de la relaxation ventriculaire protodiastolique, l’anneau remonte. En fin de diastole, la contraction auriculaire tire l’anneau mitral vers le haut, complétant le retour de ce dernier en position haute télédiastolique. Au cours de ces deux séquences, l’anneau coulisse autour du volume de sang situé à son niveau ; ce volume passe ainsi de l’OG au VG sans même s’être déplacé (voir Figure 5.32).
| Retour veineux |
|
Le retour veineux au cœur (QRV) dépend de la pression de remplissage veineuse moyenne (PRVm), de la POD et de la résistance sur le circuit veineux (Rv): QRV = (PRVm - POD) / Rv.
Le retour veineux n'est possible que si: PRVm > POD et POD > Pcrit (pression critique de fermeture).
La Pcrit de la VCI est franchie si son remplissage diminue ou si la Pabd augmente (Ptm ↓).
Le retour veineux augmente si PRVm ↑ (remplissage) et/ou POD ↓ (↑ fonction cardiaque).
Rôle de l'oreillette:
- Réservoir-tampon entre retour continu et éjection cyclique
- Sa contraction augmente la Ptd ventriculaire sans augmentation de la Pmoy auriculaire
- Perte du rythme sinusal: ↑ remplissage pour maintenir la Ptd ventriculaire
|
© CHASSOT PG Août 2010, dernière mise à jour Novembre 2018
Références
- FEIHL F, BROCCARD AF. Interactions between respiration and systemic hemodynamics. Part I: basic concepts. Intensive Care Med 2009; 35:45-54
- GUYTON AC, JONES CE, COLEMAN TG. Circulatory physiology: cardiac output and its regulation. Philadelphia:Saunders, 1973
- MAGDER S. Point/Couterpoint: The classical Guyton view that mean systemic pressure, right atrial pressure, and venous resistance govern venous return is/is not correct, J Appl Physiol 2006; 101:1523-7
- MAGNER S. Bench-to-bedside review: an approach to hemodynamic monitoring – Guyton at the bedside. Crit Care 2012; 16:236
- ZILE MR, BRUTSAERT DL. New concept in diastolic dysfunction and diastolic heart failure: Part I. Diagnosis, prognosis, and measurement of diastolic function. Circulation 2002; 105:1387-93
